Gynekologi (t11)
KAD-sättning kvinna (ht14-vt18-ht18)
”Du får bakgrundsinformation av undersköterskan om en patient på akutmottagningen som behöver KAD.
Därefter ska du:
- Instruera henne om materialbehov samt övriga rutiner
- Tillsammans med henne genomföra lämplig åtgärd”

Gynekologisk undersökning (ht17-vt18-ht18x2)
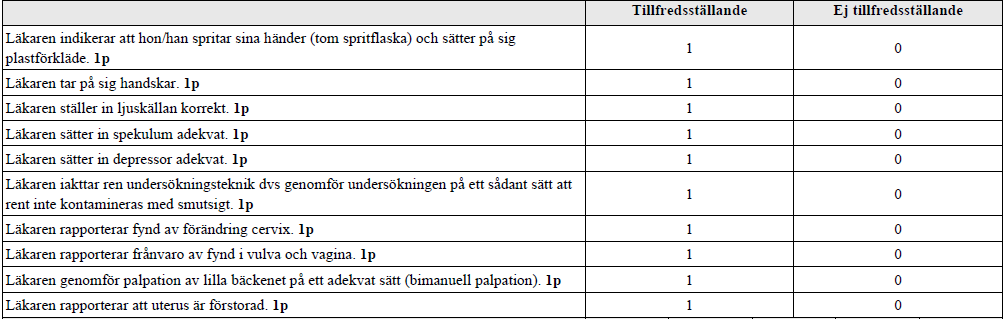
”Ann-Mari 47 år, tidigare frisk och har genomgått två normala förlossningar 1995 och 1997. Ann-Marie söker nu pga rikliga blödningar. Du ska göra en tekniskt korrekt gynekologisk undersökning. Beskriv dina undersökningsfynd avseende utseendet av vulva, vagina och portio. Gör en storleksbedömning av livmodern. Själva undersökningen utförs på en docka. All utrustning som du behöver finns på rummet. Du kommer att bedömas för din undersökningsteknik och de undersökningsfynd du rapporterar till bedömaren.”
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Gynekologisk” för att se filmen Gynekologisk undersökningsteknik under T11 ObGyn.
Barn (t11)
BB-undersökning (vt18-ht18x2)
Du befinner dig på BB och har i uppdrag att göra sedvanlig undersökning av en nyfödd flicka. Flickan är född med normal, vaginal förlossning i vecka 39+2, födelsevikt 3400 g. Första barnet till föräldrarna, som nu är 24 timmar gammal och amningen har börjat komma igång. Familjen är på väg hem på tidig hemgång. Aktuell vikt är 3300 g.
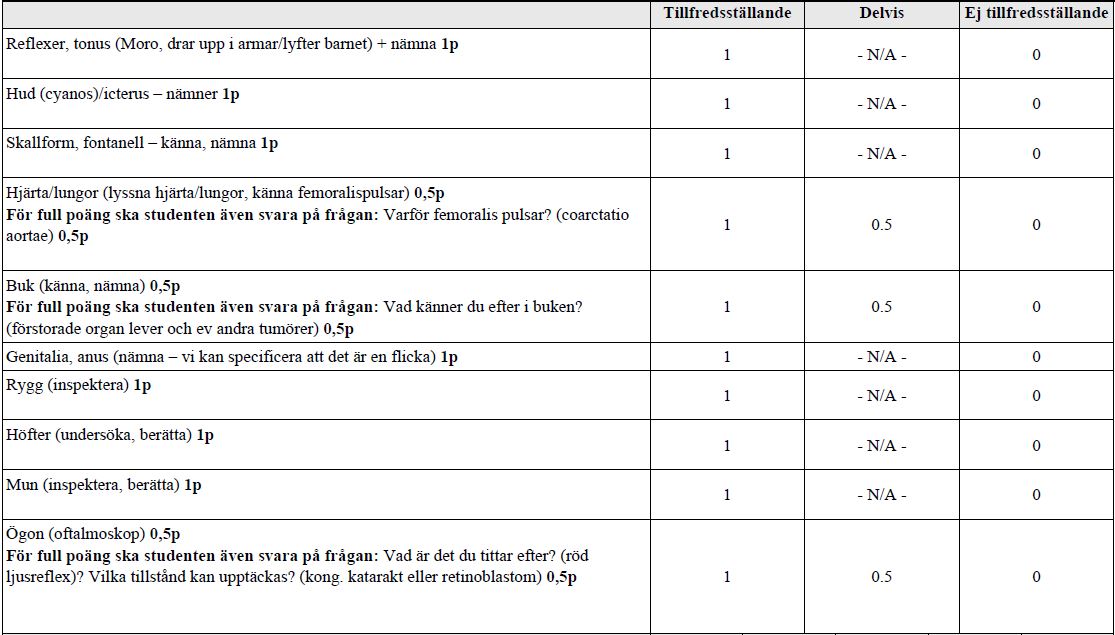
För intressanta filmer för detta område, sök i Umuplay på:
– ”Nyfödd” – för att se filmen med samma namn för undersökning av nyfödd.
– ”1-åring” för att se filmen med samma namn. Undersökning av 1-åring har aldrig kommit tidigare.
– ”3-åring” för att se filmen med samma namn. Undersökning av 3-åring har aldrig kommit tidigare.
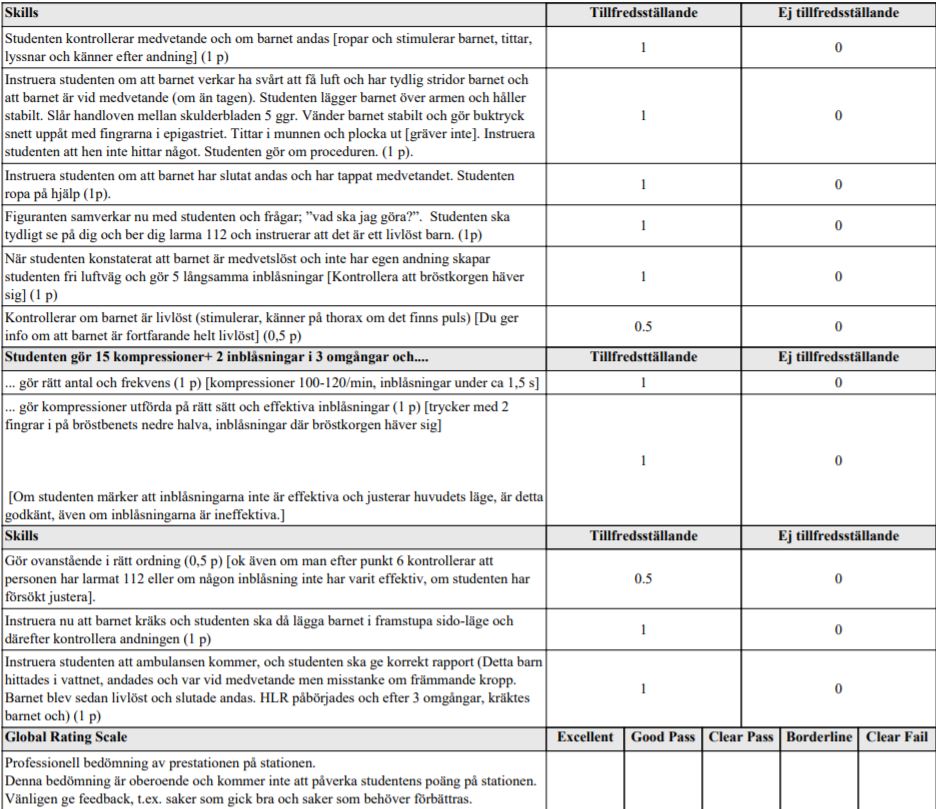
Luftvägshinder barn + spädbarn-HLR (vt14-ht15)
”Du kommer att möta två fall. Det första är ett akut luftvägshinder hos en 5-åring och det andra är plötslig livlöshet hos ett 8-månaders spädbarn. Total tid för stationen = 5 minuter. 2 minuter för första fallet, 3 minuter för andra fallet.
1. Du är på en släktmiddag då plötsligt en 5-åring i sällskapet får något i halsen vilket gör att han inte kan andas. Du tar förstås på dig att hjälpa honom. Du har inga hjälpmedel. Barnet är vid medvetande men kan inte hosta effektivt.
2. Du gör hembesök hos Melvin, 8-månader gammal, som har insjuknat med hög feber. Just när du kommer innanför dörren ropar mamman” Han andas inte”. Du är ensam sjukvårdspersonal på plats och enda hjälpmedel du har med dig är en (lyckligtvis pediatrisk) andningsmask.”

OBS! OBS! OBS! Numera kontrollerar man inte pulsen – man kollar bara efter livstecken. 15 kompressioner gäller för vårdpersonal – hjälp med andningen är ju det viktigaste!
Intressanta filmer på Moodle för detta område:
Sök i Umuplay på:
- ”Luftvägsstopp” för att se filmen Repetition åtgärder vid luftvägsstopp på barn Securitas under T11 Pediatrik
- ”HLR barn – del 1” för att se filmen med samma namn under T11 Pediatrik (den dyker inte upp om man bara skriver ”HLR” eller ”HLR barn” nämligen)
- ”HLR” för att se del 2 och 3 i samma serie, samt för att se filmerna om HLR på barn < resp. över 1 år.
Luftvägshinder spädbarn + barn-HLR (vt15-vt18)
Två alternativa bedömningsmallar:
Vt15, Vt16: ”Du kommer att möta två fall. Det första är ett akut luftvägshinder hos ett 8 månaders spädbarn och det andra är plötslig livlöshet hos en 5 -årig pojke. Total tid för stationen = 5 minuter. 3 minuter för första fallet, 2 minuter för andra fallet.
1. Du är hemma hos en kompis och dennes 8 månaders gamla flicka får något i halsen vilket gör att hon inte kan andas. Du tar förstås på dig att hjälpa henne. Du har inga hjälpmedel. Barnet är vid medvetande men kan inte hosta effektivt.
2. Du är på semester och njuter det lata livet vid strandkanten. Plötsligt ser du en 5-årig pojke som ligger med huvudet nedåt i vattnet. Det är inte mycket folk på stranden och du vet inte vilka som är föräldrarna.
Vt17-ht17: ”Du kommer att möta ett fall. Du kommer att träffa ett 8-månaders spädbarn som har ett luftvägsstopp, som kan utvecklas till att barnet blir livlöst. Total tid för stationen = 5 minuter.
Du hälsar på hos en icke sjukvårdsutbildad kompis och dennes 8-månader gammal pojke Melvin. Plötsligt sätter Melvin en liten bit bulle i halsen, vilket gör att han får svårt att andas. Du måste hjälpa honom. Du har inga hjälpmedel. Barnet är först vid medvetande men kan inte hosta effektivt.”
Två bedömningsmallar – för vt15+vt16 resp. för vt17+ht17 där man i den senare ska göra båda moment på samma spädbarn.


Barn-HLR (vt18)
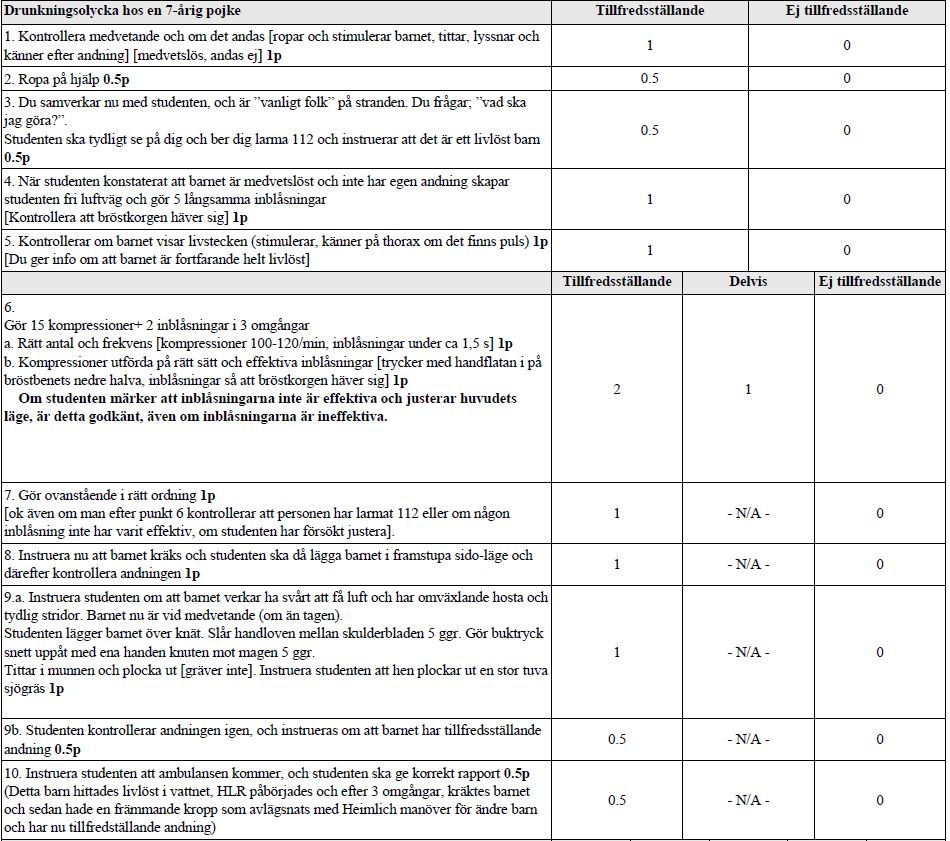
Du kommer att möta ett fall. Detta fall är en drunkningsolycka hos en 7-årig pojke.
Scenario:
Du är på semester och njuter det lata livet vid sjökanten. Stranden är full av folk. Plötsligt ser du en 7- årig pojke som ligger med huvudet nedåt i vattnet. Ingen på stranden verkar ha uppmärksammat detta och du vet inte vilka som är föräldrarna.
Barn-HLR (ht18)
Du är hemma hos din icke sjukvårdskunniga kompis som har en 1-årig flicka, Isabel. Ni sitter ute i det varma sommarvädret och flickan sitter i sin lilla plaskpool med 20 cm vatten i. Du och din kompis dricker kaffe och har trevligt. Plötsligt upptäcker ni hur Isabel ligger med huvudet nedåt i poolen. Du ska bedöma flickans tillstånd och påbörja nödvändiga åtgärder.
Anafylaxi, barn (ht14-ht17)
”Du kallas till barnavdelningen. En vuxen storebror till ett inneliggande barn har av misstag ätit en Halloweengodis med choklad. Han har nu blivit plötsligt och akut sjuk.
På väg till avdelningen får du veta att Storebror är kraftigt allergisk mot jordnötter. Inom några minuter efter intaget av godiset har Storebror fått stora, röda och kliande utslag i ansiktet och på kroppen, han har kräkts och håller sig för magen, han upplevs hes i rösten och klagar över att det är tungt att andas.”
(Vt17-Ht17 dörrinfo är väldigt likt – förutom att det inte är en storebror utan en 17-årig pojke som utreds inneliggande för epilepsi som ätit halloweengodisen)
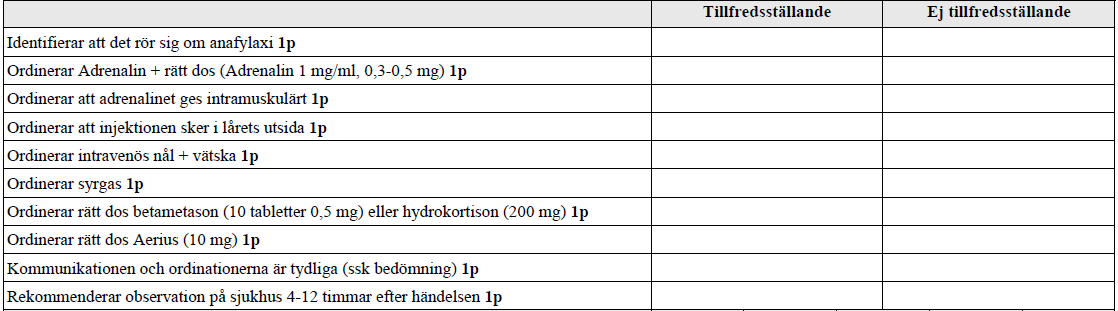
Tilläggskommentarer (bör dubbelkollas):
- Adrenalin 1 mg/ml – 0,01 mg/kg kroppsvikt (max 0,5 ml = 0,5 mg, d.v.s. över 50 kg gäller ej 0,01 mg/kg). Upprepa vb var 10:onde minut, effekt inom 5 min.
- Syrgas > 5l/min
- Vätska = Ringer, 20 ml/kg kroppsvikt med övertrycksmanchett. Upprepa v.b.
- Aerius (antihistamin, desloratadin) – Doseras efter ålder, < 6 år – 2,5 mg, 6-12 år – 5 mg, > 12 år – 10 mg (som vuxen). Upprepas ej, effekt inom 30-60 min.
- Betametason (kortikosteroid, substans i betapred) – Doseras efter ålder, <6 år – 6 st á 0,5 mg, 6+ år – 10 st á 0,5 mg. Upprepas ej, effekt efter 2-3 h.
- Astmabehandling med 4-6 doser egen bronkdilaterare / ventoline v.b. Upprepas vb var 10:onde minut, effekt inom 5 min.
–> Om patient < 6 år alltså 2,5 mg Aerius och 6 st 0,5 mg Betametason.
–> Om pat 6-12 år 5 mg Aerius och 10 st 0,5 mg Betametason.
–> Om pat > 12 år 10 mg Aerius och 10 st 0,5 mg Betametason.
Observation:
- Vid anafylaxi grad 1 (lindrig bronkobstruktion/heshet) ska patienten observeras minst 4 timmar.
- Vid grad 2 (medelsvår obstruktion, sväljsvårigheter, skällhosta, svimningskänsla t.ex.) minst 8 timmar och
- Vid grad 3 (svår obstruktion, hypoxi, bradykardi, hypotoni eller medvetslöshet t.ex.) minst 12 timmar på sjukhus.
Ovan enl. bl.a. läkemedelsboken: https://lakemedelsboken.se/kapitel/akutmedicin/anafylaxi.html
Akut astma – behandling (ht16-)
”Du jobbar på akutmottagningen. En 16åring med känd astma söker akut. Patienten har i samband med en förkylning haft tungt med andningen sedan tre dygn och har inte sovit så mycket de senaste två nätterna. Har behövt ta Bricanyl ofta.
Den erfarna sjuksköterskan på akuten har bedömt patienten och du behöver agera direkt. Ordinera akut astmabehandling och följ upp effekten. Du behöver inte göra status.”
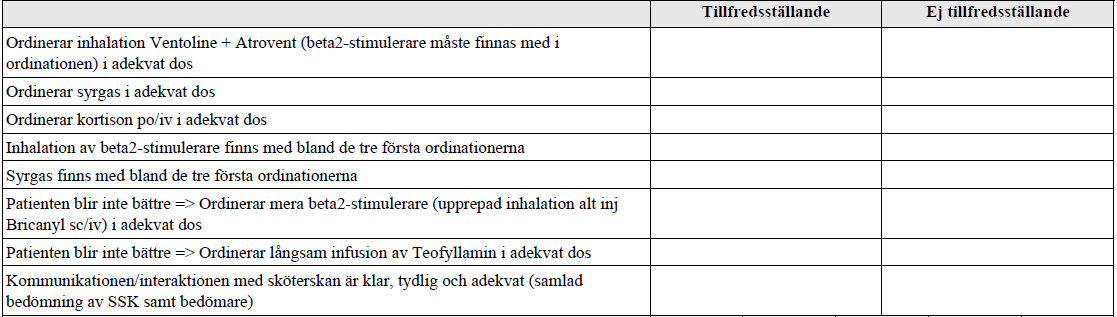
Barnallergi-sektionen (under barnläkarföreningen) om akut astma-behandling hos barn: https://www.barnallergisektionen.se/stenciler_nya06/d9_Akut_astma.pdf
Sammanfattat exempel från ovan länk:
– Luftrörsvidgande (ffa B2-agonist), exempel alternativ:
Nebulisator (Maxin) – med syrgas – Ventoline 5 mg/ml, 2 ml. Inhalationen ges under 1 min (vikt < 30 kg) respektive 2 min (vikt > 30 kg) om tät mask eller munstycke används. Kan upprepas efter 15 min. ELLER
- Spray och andningsbehållare (UTAN SYRGAS): Ventoline 100 µg/dos ges som 4 separata puffar i andningsbehållare till barn i åldern 0-2 år och 6 separata puffar till barn över 2 år. Kan upprepas efter ca 20 min.
- Det står att Atrovent (antikolinergt) kan användas som tillägg, men att det är oklart hur mycket det tillför och sedan ej helt tydligt gällande ordinationen… Enl. internetmedicin – akut astma hos barn: ”Maxin; 1 ml Ventoline 5 mg/ml + 1 ml Atrovent 0,25 mg/ml” samt att inhalationstider varierar efter kroppsvikt. https://www.internetmedicin.se/page.aspx?id=2497 Enl. T6-föreläsningshandout (aktuell) – Ge oxygen 4-6 liter/min (till sat >90 %) + inhal Ventoline 5-10mg + Atrovent 0,5 mg på mask (alt. Combivent/Ipramo/Sapimol).
– Syrgas – >5l på mask, ev. i kombination med nebulisator enl. ovan.
– Fri venväg! Ringeracetat med högt flöde (20 ml/kg, ev. övertrycksmanchett).
– Om otillräcklig effekt av upprepade inhalationer eller om pat vid ankomst är jättedålig – ge bricanyl 0,5 mg antingen sc eller ge utspätt till 10 ml i.v. i 2-3 min (detta är från T6-astmaföreläsning). Kan upprepas. Sätt ett rimligt individuellt pulstak för hur mycket man kan ge, kan få för hög puls.
– Om ej tillräcklligt – Teofyllamin injektion 23 mg/ml i.v.: Barn < 1 år ges 3 mg/kg var åttonde timma. Barn > 1 år ges 6 mg/kg var åttonde timma. Ges långsamt intravenöst.
– Anti-inflammatoriskt: Betapred 0,5 mg, 6-8 tabletter direkt (dvs 3-4mg). Om patient är för dålig för per os ges Betapred iv.
Sedan tas 4 st Betapred 0,5 mg/dag (dvs 2 mg) i 3-5 dagar för att undvika allvarlig senreaktion.
Obligat med återbesök på 4-6v.
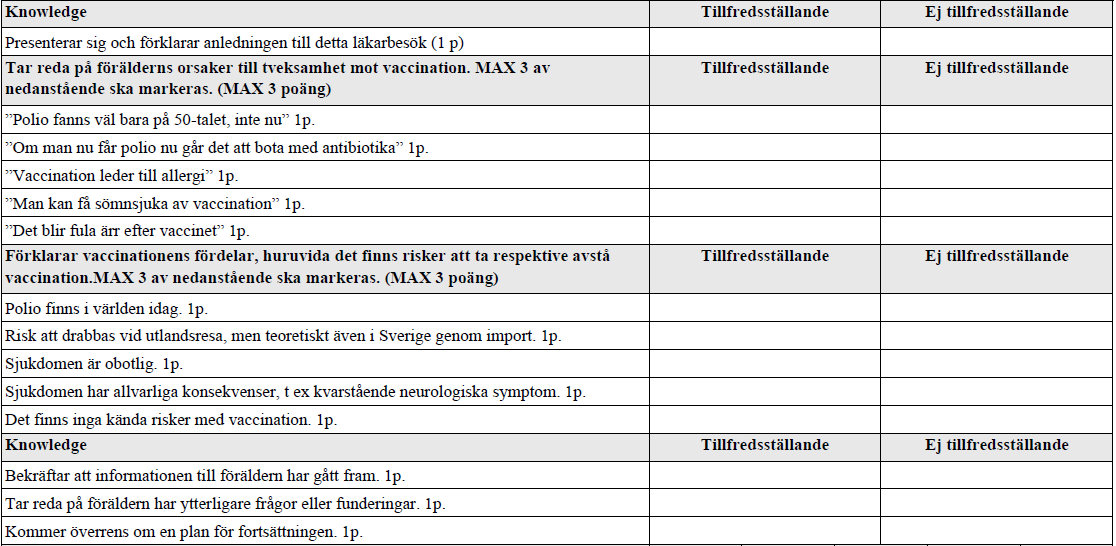
Information vaccin (vt14-vt18)
”Du är AT-läkare på Hälsocentralen.
BVC har hänvisat en förälder till dig för att föräldern är tveksam till en vaccination som skulle genomföras idag.
Barnet är 3 månader gammalt och fullt frisk. Skulle få sin första vaccination mot bl a polio.
Du ska nu informera om vikten av vaccinationen, för och nackdelar och komma fram till en lösning av problematiken som är bra för alla parter.”
Två olika bedömningsmallar, från vt14 resp. ht16 och framåt:

Här finns barnvaccinationsprogrammet: https://www.folkhalsomyndigheten.se/smittskydd-beredskap/vaccinationer/vaccinationsprogram/allmant-program-for-barn/
Info om polio och poliovaccinet: https://www.folkhalsomyndigheten.se/smittskydd-beredskap/vaccinationer/vacciner-a-o/polio/
Tips att även kolla folkhälsomyndigheten ang. för lite info om övriga vaccin – ifall de byter. Generellt för 3-5-12-månaders-vaccinen (Difteri, polio, kikhosta, stelkramp, pneumokocker, HiB):
- inga kända allvarliga biverkningar, frånsett få fall av allergisk reaktion mot vaccinet, övergående rodnad/svullnad vid insticksställe – sällan fula ärr.
- De är inaktiverade/avdödade vaccin.
- Difteri och polio – ffa utlandsresor/importfall, kikhosta hade en epidemi med 700 sjuka (och 2 döda spädbarn) här så sent som 2014. Stelkramp, HiB och pneumokocker (det senaste vanligt vid AOM, pneumoni m.m. – risk för meningit) kan man alla få i Sverige.
MPR (mässling-påssjuka-röda hund-vaccinationen) – vid 18 mån och i åk 1-2:
- Leder INTE till typ 1-diabetes, infektioner som kräver sjukhusinläggning, epilepsi, autismspektrumstörning, infertilitet/testikelinflammation hos pojkar
- Däremot kan man få lindrig förkylning/utslag samt ökad risk för feberkramper inom 2v efter vaccinationen.
- Man smittar inte andra genom vaccinationen.
- Levande försvagade vaccin (ges ej till gravida, immunsupprimerade).
- Mässling = extremt smittsamt. Numera utlandssmitta/import. Förkylningssymtom, hög feber, utslag, risk för meningit/encefalit samt ökad risk för andra infektioner (t.ex. AOM, pneumoni). Endast symtomatisk behandling finns.
- Påssjuka = förkylningssymtom, ev. parotissvullnad, risk för pankreatit, påverkan på testiklar/äggstockar, meningit m.m. Symtomatisk behandling.
- Röda hund = ffa farligt att gravid kvinna blir sjuk tidigt under graviditet – allvarliga fosterskador inkl. hjärnskada, hjärtmissbildning, döv- och blindhet. Epidemi med 50 insjuknade i område i Sverige med låg vaccinationsgrad så sent som 2012.
Narkolepsi – vid vaccination av svininfluensan 2009. Det var mycket speciellt kring just den vaccinationen där man snabbt skulle mass-vaccinera. (läs mer vid intresse)
Kostanamnes (vt16-)
”Stina, fem månader, kommer akut med mamma pga blod i avföringen. Stina har vid två månaders ålder varit inlagd på en allmänpediatrisk avdelning på grund av blodiga diarréer. Där diagnosticerades Stina med komjölksallergi. Stina ammades och eftersom mamma ville fortsätta med amningen ordinerades mamman komjölksfri kost innan de skrevs ut från avdelningen. Stina hade då inte längre blod i avföringen.
Upprepade gånger den senaste veckan har det emellertid åter varit blodiga strimmor i avföringen, och senaste dygnet större mängder. Mamma tycker att det verkar som om Stina har ont i magen. Flickan har en normal längdtillväxt men vikten visar långsammare uppgång nu vid senaste vägningen. Stina har normal psykomotorisk utveckling.
Med din kliniska blick ser du att mamma verkar ha normal längd men hon är mager.
Genomför nu Din kostanamnes och ange därefter principen för den fortsatta kostbehandlingen. Kroppsundersökning av barnet ingår ej i uppgiften.”

Allmänmedicin/PU (terminsövergripande)
Ryggont – anamnes (vt17-)
”Du är på en hälsocentral. En 45-årig patient ringer dig på mottagningen pga. ryggbesvär och vill ha råd. Din uppgift är att ta en relevant anamnes per telefon och ge enkla råd.”
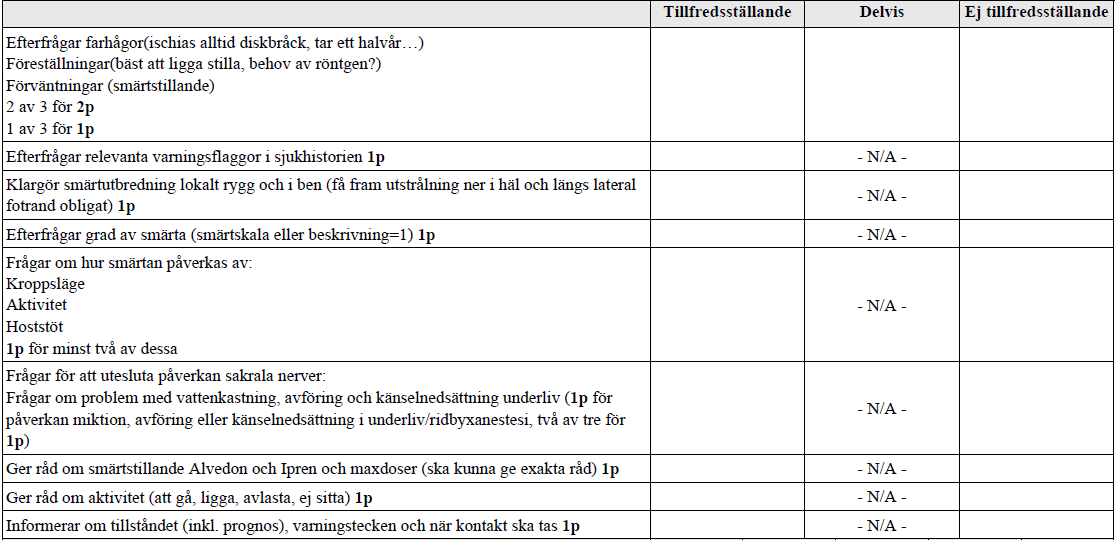
Tilläggskommentarer (bör dubbelkollas):
- Alvedon – maxdos 1g x 4 (dvs 4g), Ipren – maxdos 400 mg x 3 (dvs 1200 mg)
- Varningsflaggor t.ex: tidigare/nuvarande malignitet, trauma, ärftlighet t.ex. cancer, viktnedgång, allt under punkt 6 i mall ovan m.m.
- Om diskbråck: https://www.internetmedicin.se/page.aspx?id=4446
PU – Intyg/motiverande samtal (ht14-ht17-ht18)
”Du är underläkare på en hälsocentral. En person i medelåldern har bokat tid till dig för ett intyg. Enligt journalen har du inte träffat personen tidigare.”
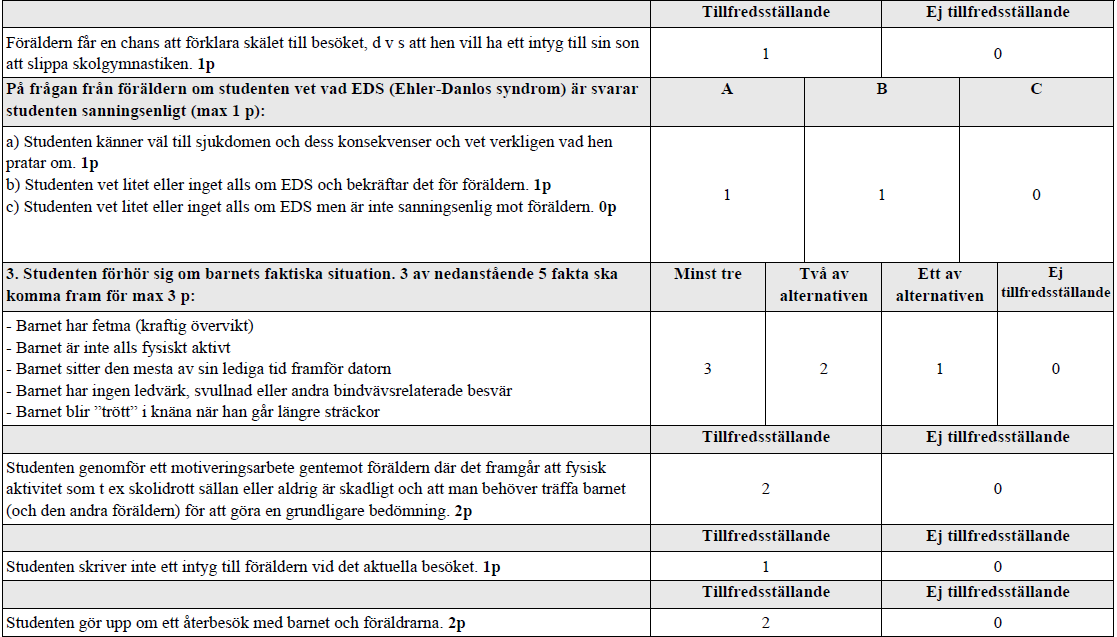
Inte det väsentliga på denna station, men här mer om EDS: https://www.ehlers-danlos.se/vad-ar-eds/
Psykiatri (t9)
Psykiatrisk bedömning (ht18)
Titta på filmen: Genom patientens berättelse (anamnes) och psykiskt status, beteende skall du bedöma vilken preliminärdiagnos som är mest tillämplig. Du skall bedöma personens grundstämning. Föreslå lämplig vårdnivå. Därefter förslag till eventuell handläggning. Du har drygt två minuter för att titta på filmen. Du kan diskutera med examinatorn som också kan ställa följdfrågor.
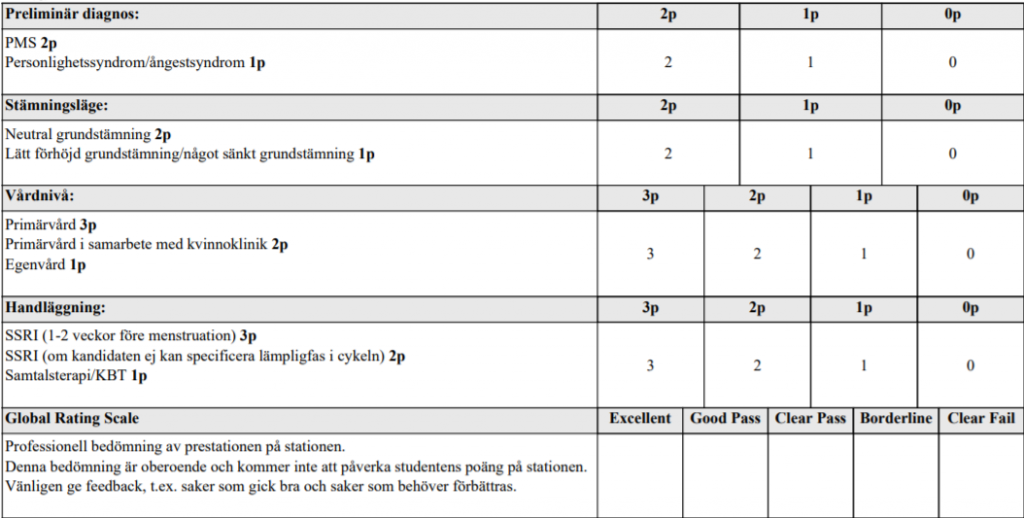
Psykiatrisk bedömning Eg. Depp. (ht14-)
”Här inne kommer du att få se på en film av en primärvårdskonsultation (3-4 minuter lång) med psykiatrisk inriktning.
Din uppgift är att
1. Ställa diagnos
2. Ordinera/initiera initial behandling på vårdcentral”

Intressanta filmer på Moodle för detta område:
Sök i Umuplay på ”Fall 4” och se filmen Psykiatrins grunder fall 4 under T9 Psykiatri som föreställer ett exempel på depression.
Svårt att finna DSM 5-version, men detta från DSM 4 stämmer väsentligen ang. diagnostik. Klicka dig vidare och se slide 8 till 10: https://goo.gl/images/d9ChZc
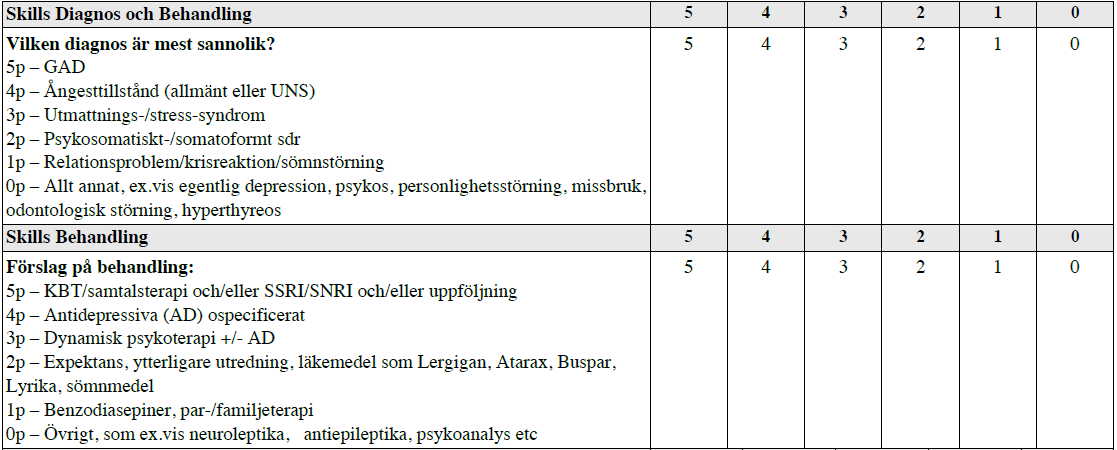
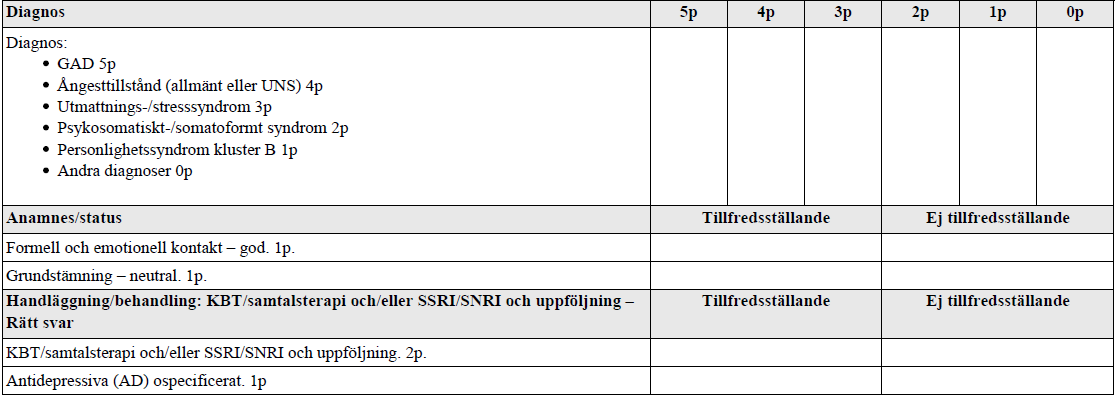
Psykiatrisk bedömning GAD (vt14-vt16)
Två alternativa dörrinformationer och bedömningsmallar, vt14-15 resp vt16:
”Se på patientintervjun (ca 4 min) och besvara sedan 2 frågor:
1. Vilken diagnos är mest sannolik?
2. Initial behandling på vårdcentral?”
Alt2, vt16:
Du får se en film på svenska med konsultation mellan en psykiater och en patient.
- Lyssna noggrant (drygt 3 minuter).
- Du skall föreslå mest troliga psykiatriska diagnos.
- Sedan skall du svara på anamnes och statusfrågor samt handläggning/behandling.
Bedömningen blir en kombination av hur nära din föreslagna diagnos stämmer och hur du kan värdera anamnes och status samt handläggning/behandling.
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Ångest och se filmen Ångest och tvångssyndrom del 2 under T9 Psykiatri. Handlar om OCD, PTSD, GAD.
För DSM 5-kriterier för GAD, se: https://www.internetmedicin.se/page.aspx?id=1344
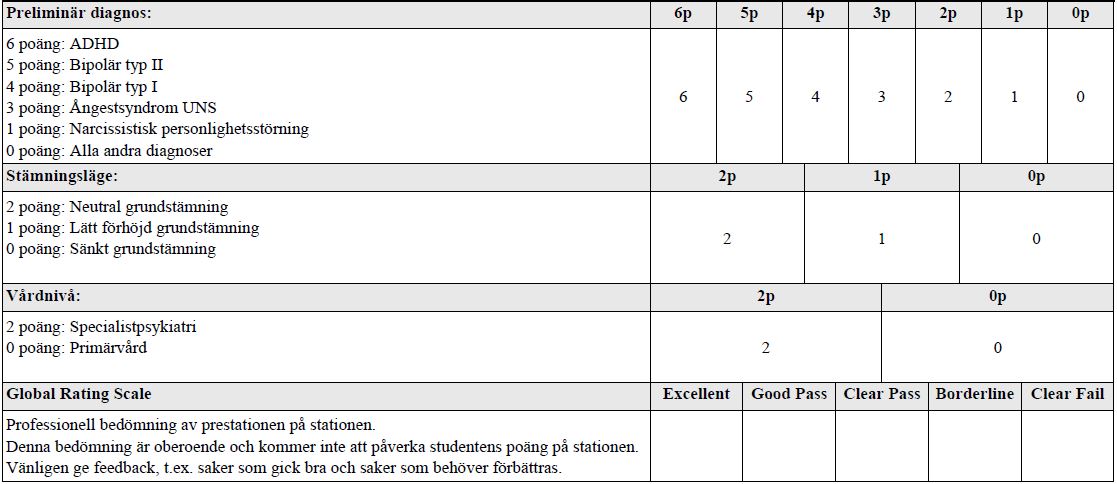
Psykiatrisk bedömning – ADHD (ht15-vt18)
”Titta på filmen: Genom patientens berättelse (anamnes) och psykiskt status skall du bedöma vilken preliminärdiagnos som är mest tillämplig. Du skall också bedöma personens grundstämning.
Du har drygt två minuter för att titta på filmen. Du kan diskutera med examinatorn som också kan ställa följdfrågor.”
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”ADHD” och se filmerna NPF – ADHD 1 respektive 2 under T9 Psykiatri.
DSM 5-kriterier ADHD: https://habilitering.se/adhd-center/vad-ar-adhd/vad-ar-adhd
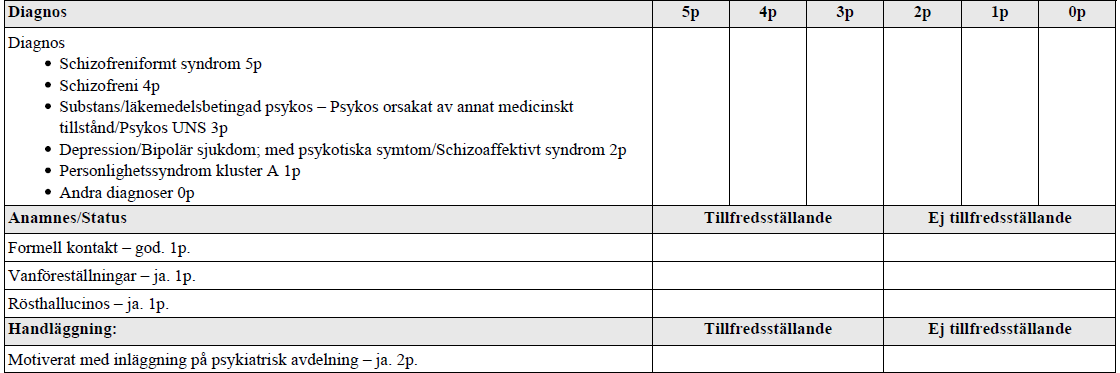
Psykiatrisk bedömning – Schizofreniformt syndrom (vt16-vt17)
”Du får se en film på engelska med konsultation mellan en psykiater och en patient.
- Lyssna noggrant (drygt 2 minuter).
- Du skall föreslå mest troliga psykiatriska diagnos.
- Sedan skall du svara på anamnes och statusfrågor samt handläggning/behandling.
- Bedömningen blir en kombination av hur nära din föreslagna diagnos stämmer och hur du kan värdera anamnes och status samt handläggning.”
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Psykoser” och se filmen Psykoser del 2 under T9 Psykiatri. Den handlar om Schizofreni och schizofreniforma syndrom. Tyvärr har de råkat lägga upp Del 2 två gånger och döpt den ena till del 1 – så del 1 finns inte.
Från internetmedicin (DSM IV, men troligtvis samma i DSM V):
”Schizofreniformt syndrom uppvisar samma sjukdomsbild som schizofreni. Den avgörande skillnaden är att varaktigheten av syndromet är kortare tid än 6 månader. Enligt aktuellt diagnostiskt system – DSM-IV – kan en patient ha flera perioder med schizofreniformt syndrom utan att få schizofrenidiagnos. Detta om varje period är kortare än 6 månader.”
Psykiskt status – vårdintyg (vt18)
”Du har drygt två minuter för att titta på filmen. Du skall redogöra för examinatorn muntligt. Examinatorn kan också ställa följdfrågor. Då tiden är knapp är det viktigt att vara kortfattad och precis. Det skall anpassas för ett vårdintyg. OBS: det är enbart psykiskt status som skall redovisas.”
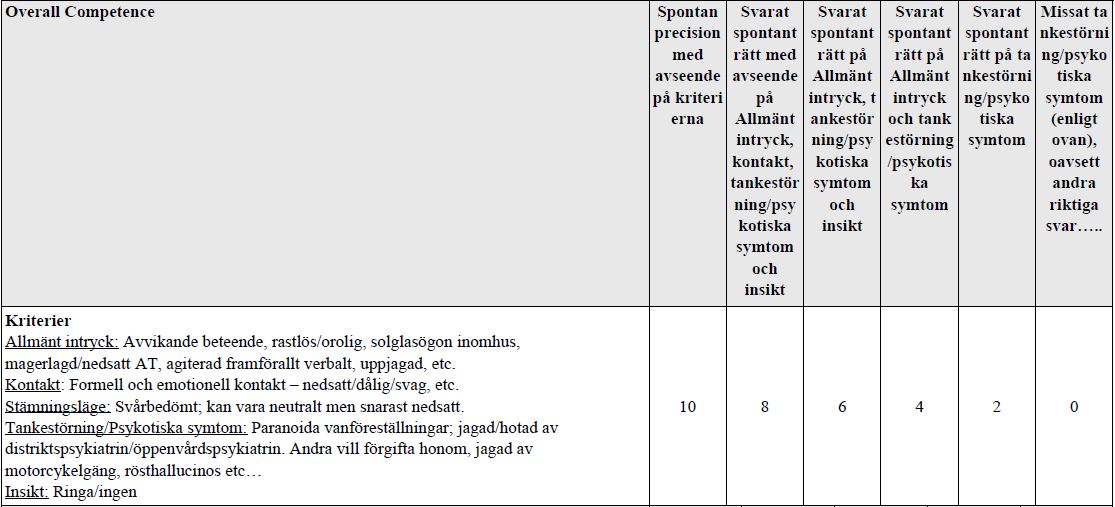
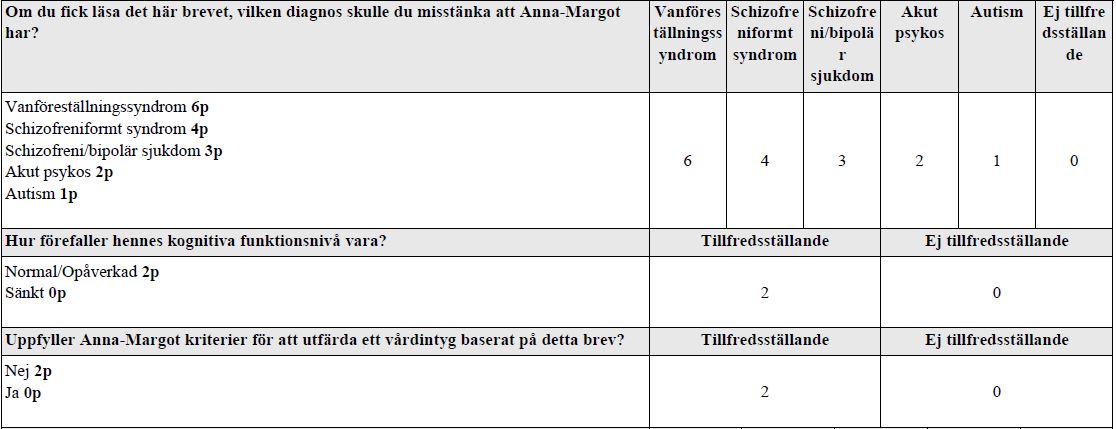
Brev till statsministern – psyk.bedömning (vt18)
Du kommer att få läsa ett brev. Läs brevet noga. Du hinner läsa om det. Markera ej i texten.
Du skall utifrån brevet kunna föra ett diagnostiskt resonemang baserat på den information du tycker dig ha kunnat finna.
Du har ca 2 minuter på dig för läsning. Du får föra anteckningar. När du läst klart skall du föra ett muntligt diagnostiskt resonemang där du redogör för upplevt status och eventuella patologiska fynd.
Du får föra ett diagnostiskt resonemang, men du ska ge ett förslag på diagnos i slutändan.
Examinatorn kan ställa följdfrågor. Då tiden är knapp är det viktigt att vara kortfattad och precis.
OBS brev saknas.
Psykiatrisk bedömning – paniksyndrom (ht17-)
”Du får se en film på engelska med konsultation mellan en allmänläkare (primärvård) och en patient.
- Lyssna noggrant (drygt 2 minuter).
- Du skall notera stämningsläge och status i övrigt.
- Du skall föreslå mest troliga psykiatriska diagnos.
- Sedan skall du föreslå handläggning/behandling.
- Bedömningen blir en kombination av hur nära din föreslagna diagnos stämmer och hur du kan värdera anamnes och status samt handläggning/behandling.”
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Ångest” och se filmen Ångest och tvångssyndrom del 1 under T9 Psykiatri. Handlar om Paniksyndrom och fobier inkl. social fobi.
Psykiatrisk bedömning – psykos (ht16-)
”Du har drygt två minuter för att titta på filmen. Du skall redogöra för examinatorn muntligt. Examinatorn kan också ställa följdfrågor. Då tiden är knapp är det viktigt att vara kortfattad och precis. Det skall anpassas för ett vårdintyg. OBS: det är enbart psykiskt status som skall redovisas.”
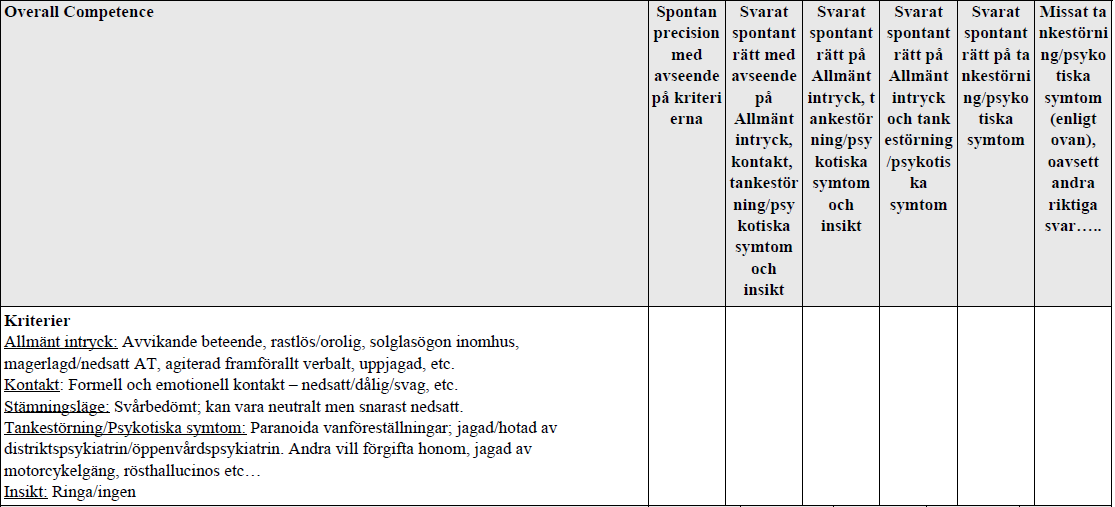
Psykiskt status – ur föreläsning om psykiatrins grunder:
- Allmänt intryck – ordinär klädsel, ovårdad, åldersadekvat, drogpåverkan t.ex.
- Kognitiv funktion – de flesta är kognitivt intakta, detta kommenteras därför inte alltid (vakenhetsgrad, uppmärksamhet, minne, orientering):
- Kontaktförmåga
- Formell kontakt – förmåga att t.ex. ge sakliga svar på frågor, hälsa och ta i hand, möta ens blick – och lagom länge
- Emotionell kontakt – känslomässigt samspel – dynamiken i samtalet, känslospeglingen
- Ex: god formell men avvaktande emotionell kontakt
4. Stämningsläget
- Förhöjt – mani – pratsam, glad, företagssam
- Neutralt
- Sänkt – svarar långsamt, tendens till gråt
- Svårbedömt – ex pat säger att hen var glad imorse, men nu…
5. Psykomotorik – på de som det är aktuellt för (ökat/minskat psykotempo, motorisk hämning..)
6. Perceptionsstörning – negeras om de ej finns då det är ett psykotiskt symtom, t.ex. illusion, hallucination (syn-, hörsel-..?)
7. Tankestörningar – Negeras också om det ej finns då det kan vara psykotiska symtom: t.ex. oordning i meningar, störd tankeprocess eller vanföreställningar (bisarra/ej – t.ex. grandiosa, paranoiada, hypokondriska, religiösa)
8. Ångestnivå – spänd, ångestladdad, lugn
9. Insikt – kan symtom/problem bero på (psykisk) sjkd? Om inte – vad? Finns problemet inom dig eller är det någon annans fel? Motivation till hjälp/behandling?
10. Suicidalitet – suicidtrappan
Psykiatri – Don´t blink (HT18)
Syfte: Känna igen symtom. Sätta diagnos. Tiden är knapp, så svara så rappt och koncist som du bara kan! Att göra: Filmen är ca 1 minut lång. Flickan i filmen uppvisar en del symtom som är klart avvikande. Du kommer att få frågor om vad dessa är, samt ge förslag på diagnos.
Du kommer även att få uppföljande frågor. Efter att du sett filmen:
1) Redogör för patologiska status-fynd.
2) Föreslå diagnos. OBS: Du har max 3 minuter på dig att sammanställa statusfynd och lämna ett diagnosförslag.
Det måste även finnas tid för bedömare att ställa följdfrågor. Så var kortfattad och koncis.
Neurologi (t9)
Neurologistatus, kranialnerver (vt14-vt18)
Innan vt18: ”Som läkare på en vårdcentral träffar du en 45-årig tidigare frisk patient som klagar över att munnen känns sned och ena ansiktshalvan domnad..
- Utför den del av ett rutin-neurologistatus som ger dig möjlighet att bedöma patientens kranialnervsfunktioner
- Rapportera fortlöpande vad du undersöker och vilken funktion du avser testa.”
Vt18: ”Denna station avser att bedöma din förmåga att genomföra en avgränsad del i ett rutin-nervstatus, i detta fall kranialnervstatus. Som grund för bedömningen ligger nervstatusundervisningen på termin 5 och 9.”
Två bedömningmallar finns. Den nedre är från vt18.
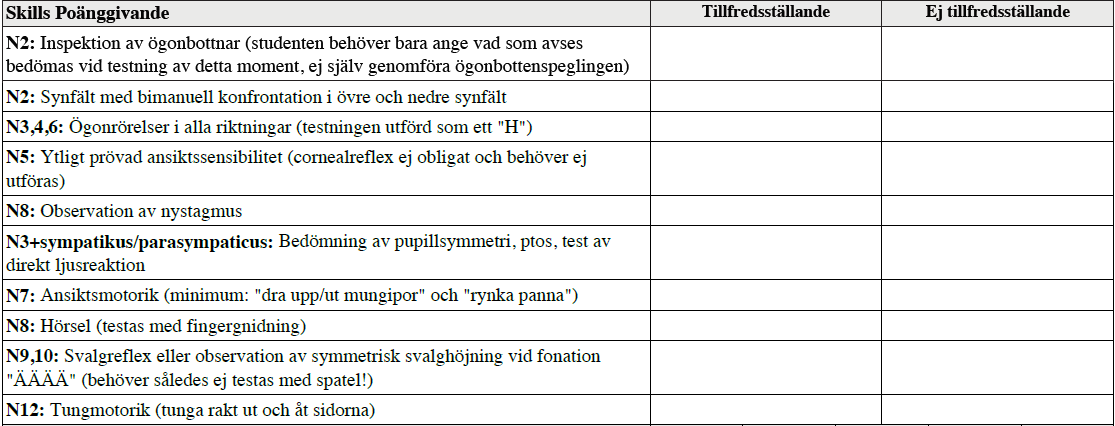

Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Nervstatus” och se filmen med samma namn under T9 neurologi.
Åskknallshuvudvärk (vt15-ht16)
”Du är AT läkare och jour på ett mindre sjukhus, 60 mil från närmaste neurokirurgiska klinik. Klockan är 17.30. Avgående jour har berättat att klockan 16 inkom en 35-årig kvinna med svår huvudvärk. Hon hade insjuknat samma dag klockan 10.00. Hen skickade patienten på en DT hjärna som nu är utförd. Patienten har just kommit tillbaka till undersökningsrummet på akuten tillsammans med röntgenbilderna.
Nervstatus är normalt (hur mycket du än undersöker). Din uppgift är att rekapitulera anamnes. Därefter tittar du på röntgenbilderna. Slutligen ska du ge instruktioner för fortsatt handläggning till sjuksköterskan (=bedömaren).”

LP efter 12h verkar fortfarande vara aktuellt i Umeå (enl. aktuell T9-handout), på Karolinska görs den tidigast efter 6h.
Misstänkt stroke – anmnes + status (vt17-)
”Du är läkare på akutmottagningen, in kommer en man, 63 år. Han har hypertoni och diabetes, har haft en liten hjärtinfarkt för 5 år sedan. Vid frukostbordet upptäckt att hans vänstra hand inte fungerade. Tappade gaffeln och kunde inte använda glaset. Han söker nu då han undrar vad som hänt. Du ska ta en kort riktad anamnes, göra ett kort neurologiskt status enbart inriktat på motorisk funktion och föreslå vidare utredning.”
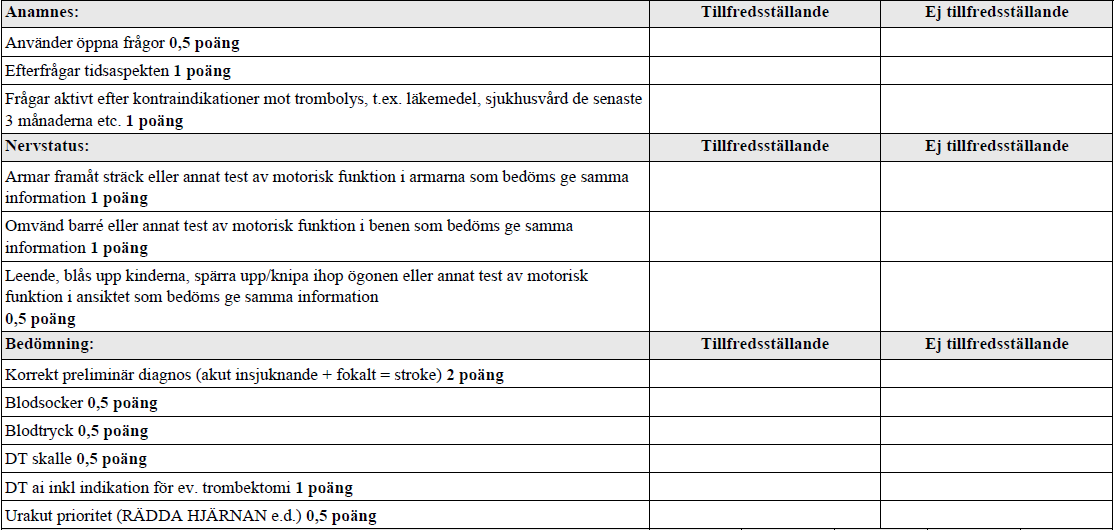
Kontraindikationer trombolys (från Internetmedicin om stroke):
>4,5 h eller okänd debut potentiellt överstigande 4,5h, väldigt små symtom som går tillbaka eller VÄLDIGT svår stroke (NIHSS-bedömning), IC-blödning (DT), BT systoliskt > 185 eller diastoliskt > 110, effektiv po antikoagulantia-behandling, kramper vid stroke-debut, B-glukos < 2,8 eller > 22,2 mmol/l, mindre än 10 dagar sedan: HLR, förlossning, punktion av icke-komprimerbart kärl eller mindre än 3 mån sen: betydelsefullt trauma, stroke, ulcererande GI-sjukdom, större operation.
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Stroke del” och se filmerna Stroke del 1, 2 resp 3 under T9 Neurologi.
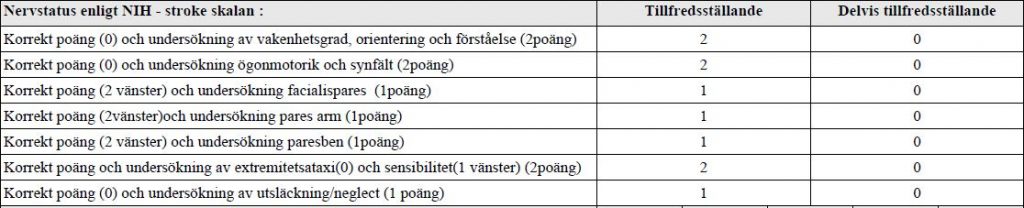
NIH – Stroke
En 55-årig man som för en timme sedan har blivit svag i vänster kroppshalva inkommer med ambulans som ”Rädda hjärnan larm”. Han har diabetes och förmaksflimmer, behandlas med antikoagulantia. Datortomografi hjärna har genomförts som är normal.
Du ska:
• Genomföra nervstatus enligt NIH-stroke skalan
• Berätta vilken poäng du sätter efter varje undersökt område
Du ska INTE ta anamnes eller övrigt status, eller ge
några ordinationer.
NIH-stroke skalan finns inne på rummet.
Bedömning medvetslös (ht15-ht17)
Du är på akutmottagningen, in kommer en kvinna, 63 år. Patienten hittad medvetslös, inga tecken till trauma. Din kollega säger: ”Patienten har fria luftvägar, andas normalt, cirkulatoriskt stabil. A, B och C alltså kontrollerade.”
Du ska nu undersöka henne för att kontrollera medvetandegrad enligt RLS (RLS-skalan kommer finnas inne på undersökningsrummet) samt utföra nervstatus vid vakenhetssänkning. Kontrollera inte ABC. Ge därefter förslag på differentialdiagnos samt vidare utredning.
Berätta hela tiden för bedömaren vad du gör!
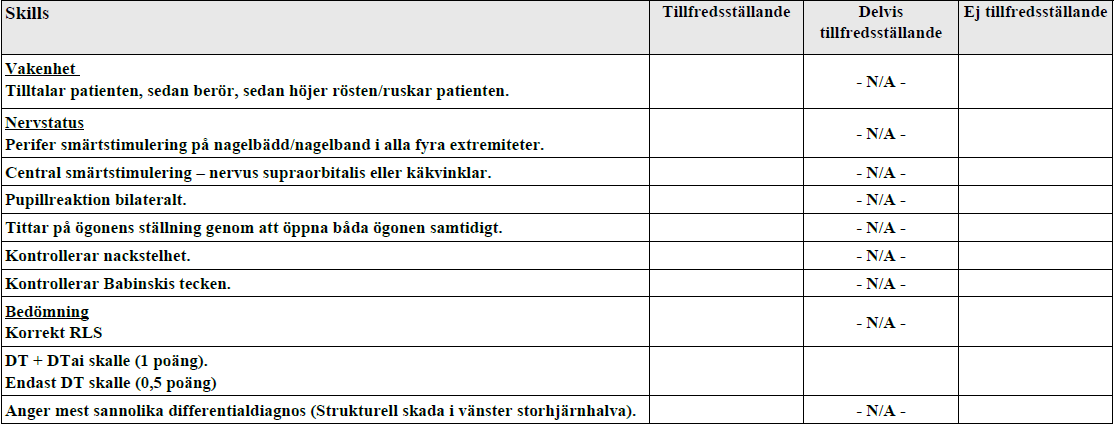
I ht17:s bedömningsmall var det RLS5 och strukturell skada i höger storhjärnshemisfär, i övrigt samma mall.
RLS-gradering m.m. – https://www.internetmedicin.se/page.aspx?id=5597
Intressanta filmer på Moodle för detta område:
KOMA 1-3 (finns både under T6 och T9 – men går tyvärr inte att länka)
Ur filmerna:
VAPÖRN – vakenhetsgrad (RLS), andningsmönster (hög AF t.ex. vid metabol acidos), pupiller inkl. ljusreaktion, ögonmotorik (nystagmus, blickdeviation), rörelser (asymmetri vid smärtstimulering, babinski), nackstelhet
Du är på akutmottagningen, in kommer en man , 70 år. Patienten hittades medvetslös, utan tecken tecken till aktuellt trauma. Några timmar tidigare varit ute på sin gård och arbetat. På vägen in i ambulans kräktes patienten med misstanke om aspiration. I journal kan läsas att han har hypertoni och är stelopererad i nacken för något år sedan.
Din kollega säger: ”Patienten har fria luftvägar men något snarkande andning, men är cirkulatoriskt stabil. A, B och C alltså kontrollerade och är i allt väsentligt normala. Under undersökningen har patienten rört spontant i alla fyra extremiteter.”
Du ska nu undersöka honom för att kontrollera medvetandegrad enligt RLS (RLSskalan kommer finnas inne på undersökningsrummet) samt utföra nervstatus vid vakenhetssänkning. Kontrollera inte ABC. Ge därefter förslag på differentialdiagnos samt vidare utredning. Berätta hela tiden för bedömaren vad du gör!
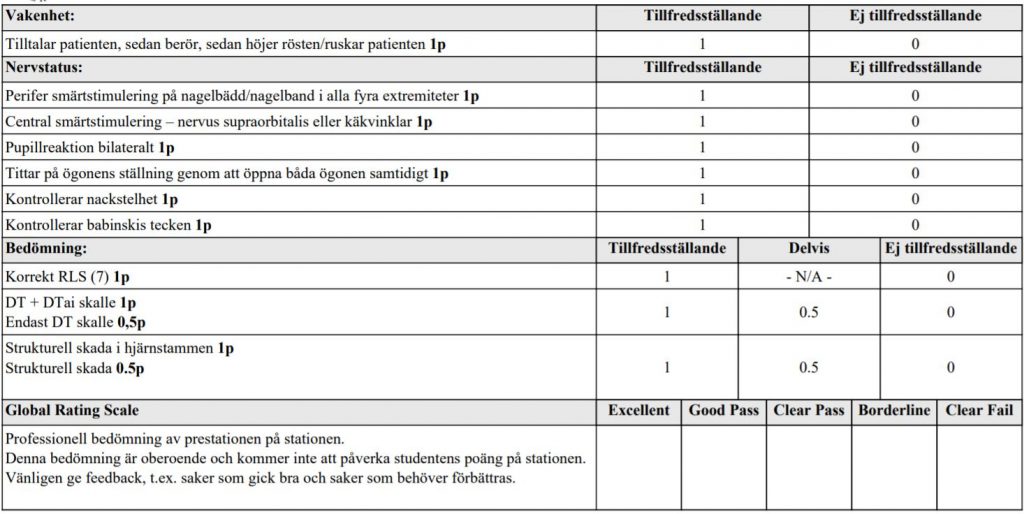
Neurologisk undersökning vid koma – VAPÖRN (vt18)
Du är på akutmottagningen, in kommer en kvinna, 83 år. Patienten hittades medvetslös, inga tecken till trauma. Din kollega säger: ”Patienten har fria luftvägar, andningsfrekvens 30/minut, cirkulatoriskt stabil. Temp 37.0” Du ska nu undersöka henne för att kontrollera medvetandegrad enligt RLS (RLS-skalan kommer finnas inne på undersökningsrummet) samt utföra nervstatus vid vakenhetssänkning. Kontrollera inte ABC. Ge därefter förslag på differentialdiagnos samt vidare utredning. Berätta hela tiden för bedömaren vad du gör!
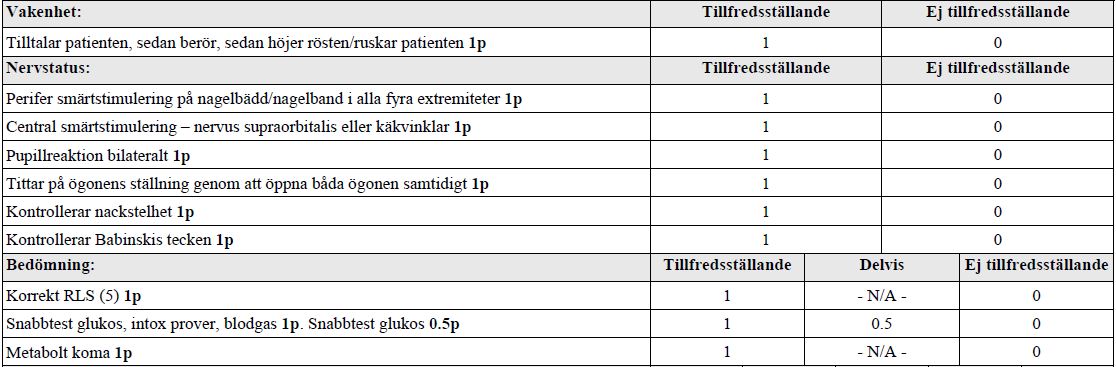
Ögon (t9)
Direkt oftalmoskopi (ht18x2)
På denna station testas dina färdigheter i att använda direkt oftalmoskopet för att bedöma synnervshuvudet. Du skall ställa in oftalmoskopet för att undersöka synnervshuvudet i tre olika ”ögon” och ange om papillen är normal eller ej. Berätta gärna vad du gör.
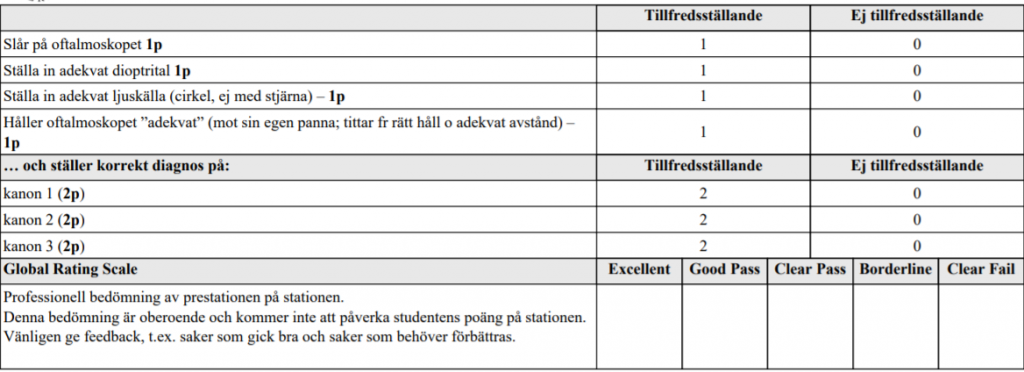
Synprövning/refraktionering (ht14-ht17)
”Du ska på denna station visa att du kan utföra en subjektiv refraktionering och synprövning med syntavla.
Patienten har en provbåge med ett maskerat glas som åstadkommer ett sfäriskt brytningsfel (myopi eller hyperopi).
Du skall refraktionera med glas från en glaslåda, korrigera brytningsfelet och bestämma synskärpan på en 5-meters syntavla.”
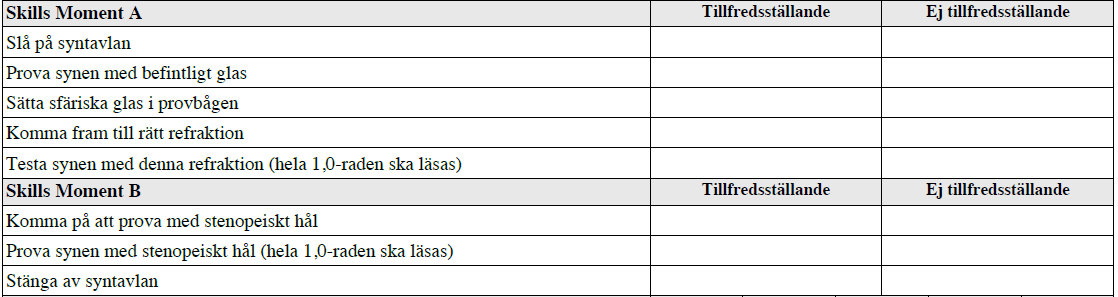
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Provtest” för att se filmen med samma namn under T9 Ögon. Handlar om provbågen och dess finesser.
Ur ”Ögonboken”:
- Rött glas – ofta minus, svart glas – ofta plus. Sfäriska glas används initialt, inte cylindriska (står ev. markerat i lådan vad som är vad, annars ser man för cylindriska markerad axel)
- Testa visus – med patientens egna glasögon eller utan om pat ej har glasögon (använd då i efterföljande steg provbågen). Täck för ena ögat och testa ett öga i taget genom hela undersökningen.
- Om pat kan läsa 1,0 – då är pat antingen emmetrop (inget synfel) eller hyperop och ackomoderar – prova därför med +1D. Om sämre = emmetrop, om bättre hyperop (kan nu slappa ackomodationen och se skarpt). Om sämre – testa istället med +0,5 för att se om pat tolererar det.
- Om pat ej kan läsa 1,0 – antingen hyperop men kan ej ackomodera tillräckligt eller myop. Testa med +1D likt punkt direkt ovan.
- Hyperopa – refraktionsvärde är det starkast positiva glas där patienten fortfarande ser bra. Öka i steg om +0,5D till pat uppnår 1,0 eller tills det inte längre blir bättre.
- När det inte blir bättre gör ett +1-test – lägg till +1D – om syn blir hälften så dålig (kan läsa rad 0,5 istället för 1,0 t.ex.) har man hittat rätt – nämligen föregående dioptristyrka.
- Om pat från början däremot inte kunde läsa 1,0 – och tycker det blir värre när man lägger till +1D då är pat ev. myop. Testa istället minusglas.
- Myopa – refraktionsvärde är det svagast negativa glas som pat ser bäst med – lägg till -0,5D per gång, när pat inte längre ser bättre än förra gången är troligen föregående styrka rätt. Gör ett +1-test och se om pat ser hälften så dåligt.
- (Ser pat fortfarande inte 1,0? Kan vara astigmatism – testa cylinderglas.)
- Ser pat fortfarande inte 1,0? Kan vara refraktionsfel/grumlingar i cornea/lins – testa stenopeiskt hål.
- Om inte bättre – ev. sjukdom i gula fläcken.
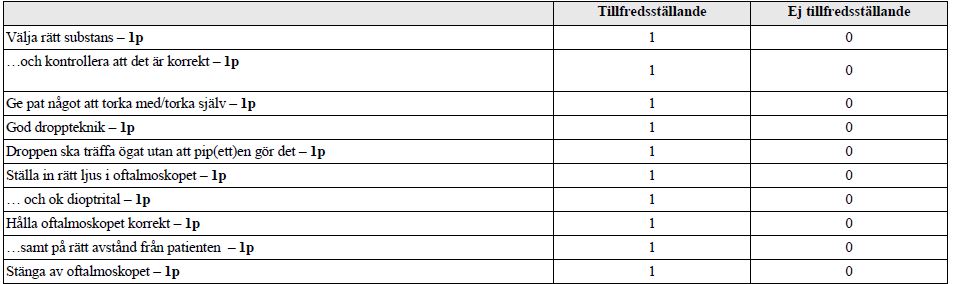
Droppteknik (vt18)
På denna station testas dina färdigheter i att 1) applicera en ögondroppe på korrekt sätt i patientens ögon samt att 2) med hjälp av s.k. genomfallande ljus diagnosticera eventuell förekomst av katarakt hos samma patient. Du skall välja rätt ögondroppe för ändamålet och du behöver bara droppa ena ögat.
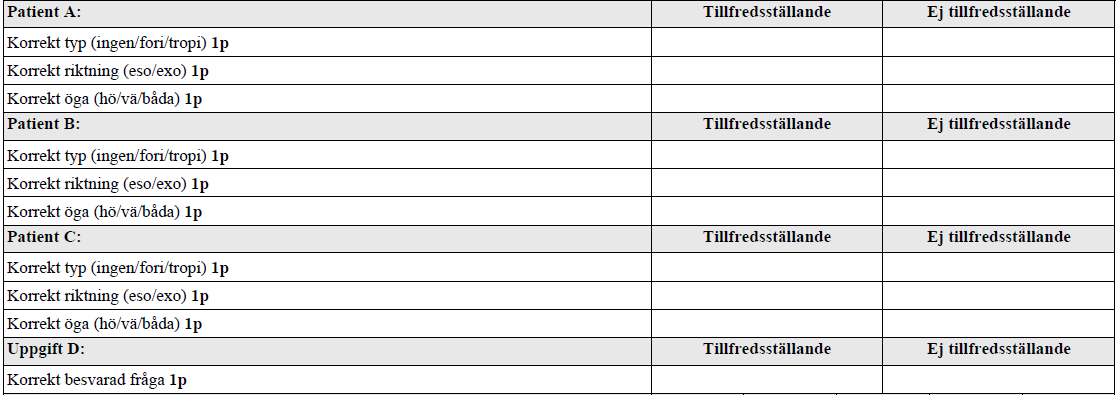
Undersökning – skelning (vt17-)
”På denna station finner du tre barn (A, B och C) som du ska undersöka med avseende på skelning. Du gör det med hjälp av covertest i datorn. Flytta förtäckningen genom att flytta musen över ansiktet. Växla mellan fallen genom att klicka på knapparna.
Du ska i ett formulär ange: typ av skelning, riktning och vilket/a öga det gäller. Hittar du ingen skelning räcker det att ange ”ingen skelning”. Du ska också besvara en fråga (D) i formuläret.
Är något oklart i instruktionerna frågar du.”
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Cover” för att se filmen Cover test under T9 Ögon.
Från ”Ögonboken”:
Covertest görs för att påvisa manifest skelning
- Låt pat ha glasögon med bästa refraktion på sig
- Be pat fixera på avlägset resp. nära föremål (man kollar både testet på nära och långt håll)
- Täck för det ena ögat – kolla i samma stund på det andra ögat, om det gör en inställningsrörelse. Om inte – ingen manifest skelning på det ögat. Om inställningsrörelse – skelningsläget var det ögat korrigerade för, t.ex. exotropi om inställningsrörelse inåt, esotropi om inställningsrörelse utåt. Alt. uppåt-/nedåtskelning
- Gör sen samma sak på andra ögat.
Uncover-test – för att påvisa latent/dold skelning
- Steg 1-2 likt ovan
- Täck för ena ögat några sekunder – kolla sedan hur ögat man täckt för står när man snabbt avlägsnar spateln/handen. Visar den direkta latenta skelningen. Upprepa på andra ögat.
- Kallas eso- resp. exofori
Jättebra simulator: https://aao-resources-enformehosting.s3.amazonaws.com/resources/Pediatrics_Center/Strabismus-Simulator/index.html
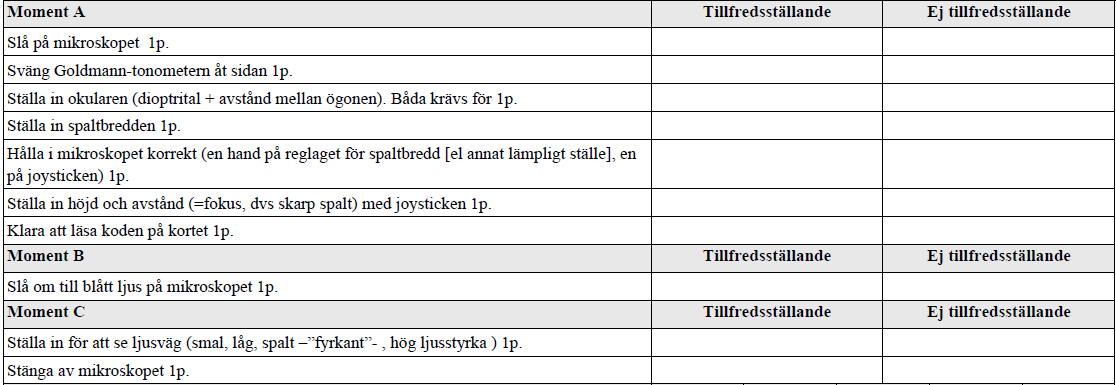
Ögonmikroskop – inställningar (vt14-ht16)
Vt14: ”Du ska på denna station visa att du kan ställa in och använda ett ögonmikroskop som om du skulle undersöka främre kammaren. Istället för att undersöka en patient kommer du att få starta upp och ställa in mikroskopet så att du kan läsa ett meddelande.”
Ht16: ”På denna station testas dina färdigheter i att använda ögonmikroskopet. På kortet står en hemlig kod med mycket liten text, som du ska kunna läsa med hjälp av mikroskopet. Ställ in mikroskopet för att läsa texten – på samma sätt som du skulle betraktat ett öga – och berätta samtidigt vad du gör.
När du läst texten kommer du att få två följdfrågor.”
Respektive bedömningsmallar:

Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Ögonmikroskopet” och se filmen med samma namn under T9 Ögon.
– Sök i Umuplay på ”Ögontrycksmätning” och se filmen med samma namn under T9 Ögon. Har aldrig kommit förr.
Andra bra filmer finns här: https://distriktslakare.com/ogonmikroskop/
Skräp i ögat (ht15-)
”Patienten har städat garaget, och söker nu akut på vårdcentral p.g.a. skavkänsla i höger öga.”

Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på:
- ”Ögonlocket” för att se filmen Öppna ögonlocket under T9 Ögon. Hur man everterar.
- ”Ögondroppar” för att se filmen med samma namn under T9 Ögon.
Ur ”Ögonboken” om främmande kropp på cornea/cornealerosion-behandling:
- Bedöva med Tetrakain vid främmande kropp på kornea.
- Vid kornealerosion behöver pat ofta en droppe LA (står ej vilken) för att öppna ögat under undersökningen. Färga in.
- Oculentum simplex x 5 till symtomfri + några dagar till (minst 4-5 dagar) samt till natten ytterligare en tid
- Om risk för sekundärinfektion kan man ge chloromycetin-salva istället ”i samma dosering” (d.v.s. ca ggr 5 i 5 dagar) – OBS! Ej till kontaktlinsbärare, vid risk för ögoninfektion får de Oftaquix som även tar pseudomonas.
- Skicka ALDRIG med lokalbedövningsdroppar med patienten – försämrar läkningen.
- Info om att läkning normalt sker inom 3 dagar – sök igen om inte försvunnit, kan få keratit.
- Kontaktlinsvila till utläkning
Ifall du förstår varför de i mallen gett både (fluorescein-)lidokain och tetrakain, d.v.s. två olika bedövningsdroppar – där den första också ges för att färga in (vilket man ska göra), samt varför man ska skölja efter att man gett fluorescein-lidokain få du gärna höra av dig.
Svar från T11 ht18: ”Man ger lidokain-dropparna före man sköljer iom att pat ofta har så ont att hen inte kan öppna ögat. Det går således inte att skölja med NaCl före man bedövat.”
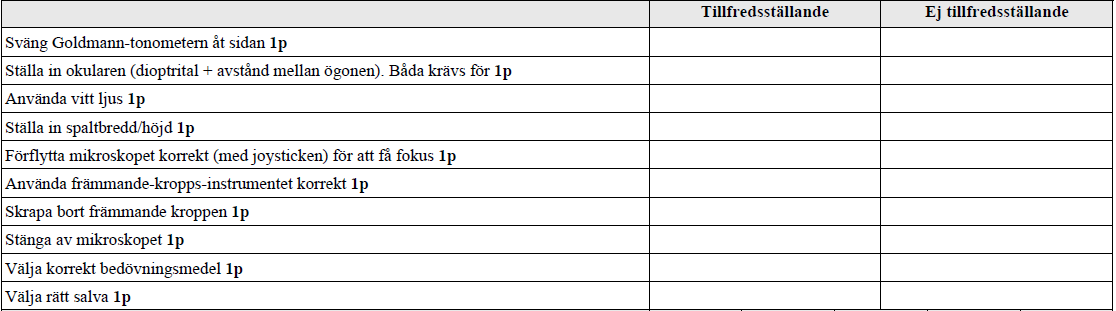
Mikroskop – främmande kropp (vt17-)
”På denna station testas dina färdigheter i att använda ögonmikroskopet för att ta bort en främmande kropp som sitter ytligt på ögats hornhinna. Du skall ställa in mikroskopets inställningar som om du skulle betraktat den främmande kroppen på en levande person, bedöva, skrapa bort den främmande kroppen och handlägga fallet som du skulle gjort på en vårdcentral. Berätta vad du gör.”
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Främmande kropp” och se filmen Övning – främmande kropp under T9 Ögon.
Enl. ”Ögonboken” om främmande kropp på cornea:
- använd Tetrakain som lokalbedövning. Info om att bedövning släpper om en timme – då mer ont. Annars stor risk att pat söker åter.
- testa först med fuktad bomullspinne, sedan främmandekroppsinstrument, sen remiss till ögon för borr om rester efter metallskräp.
- Oculentum simplex x 5 i 5 dagar eller om orolig för infektion chloromycetinsalva i samma dosering
Spaltlampa (vt18)
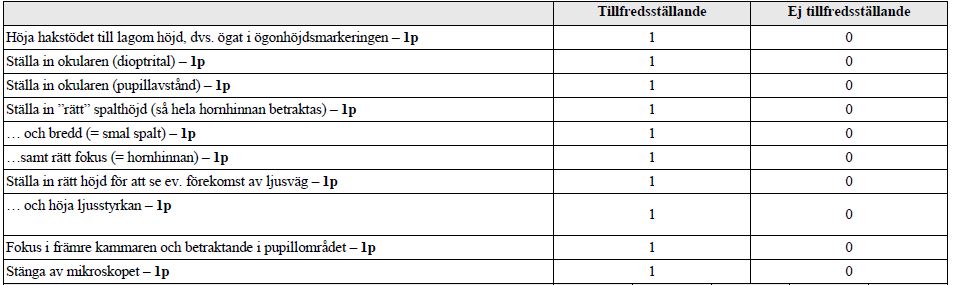
På denna station testas dina färdigheter i att använda ögonmikroskopet för att bedöma ögats främre segment. Du skall ställa in mikroskopet dels för att 1) undersöka hornhinnan (t.ex. som om du skulle betraktat ett hornhinnesår), dels för att 2) undersöka en eventuell förekomst av ljusväg i främre kammaren. Berätta gärna vad du gör.
ÖNH (t9)
Hörselnedsättning 1 (ht14-ht15)
”Du arbetar som läkare på en ÖNH mottagning och får ett nybesök av en remisspatient från vårdcentralen med frågeställningen: Successivt tilltagande hörselnedsättning på höger öra. Trumhinnor inspekteras ua bilat.
Innan patienten kommer in till din mottagning tar du fram hörselprovet som är gjort via hörcentralen.
Du ska nu informera patienten om tolkningen av audiogrammet och på patienten genomföra eventuella kompletterande undersökningar som behöver göras för att komma fram till diagnos. Informera slutligen patienten om dennes diagnos och vad det innebär för hen.
Frågor som bör besvaras under kontakten med patienten:
- Vilken typ av hörselnedsättning är det fråga om?
- Om du inte haft tillgång till benledningsmätning – finns det något test du skulle kunnat göra redan på vårdcentralen för att avgöra typen av hörselnedsättning?
- Var sitter skadan?
- Trolig diagnos?”
Två bedömningsmallar – där den nedre är från vt18 och den övre från tidigare OSCE.


Tilläggskommentarer (bör dubbelkollas):
- Ledningshinder = normal benledning, sänkt luftledning
- Sensorineural = båda sänkta
Tips! Se ÖNH-boken.
Kort sammanfattning finns här: https://www.medicinkompendier.se/index.asp?themakatid=17&titelid=499&j=1
Här info om audiogram: https://distriktslakare.com/audiogram-tolkning/
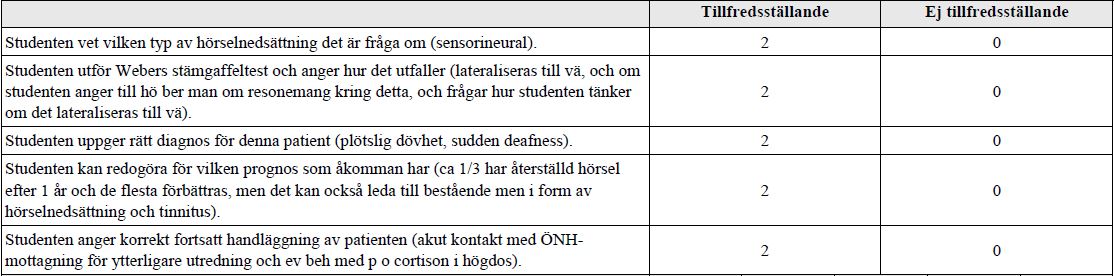
Hörselnedsättning 2 (vt18)
Du arbetar som läkare på en vårdcentral får på en akut mottagningstid nybesök av en 62 årig man som berättar att han plötsligt märkt att han hör väldigt dåligt på höger öra. Han känner inte till något som hänt som han sätter det i samband med och han har inte ont i örat. Tidigare inte haft någon öronsjukdom eller hörselnedsättning. Trumhinnor inspekteras ua bilat.
Patienten får på vårdcentralen göra ett audiogram – se detta. (OBS! Audiogram saknas)
Frågor:
- Vilken typ av hörselnedsättning är det fråga om?
- Visa Webers stämgaffelprov och berätta hur det utfaller.
- Trolig diagnos?
- Prognos?
- Vad gör du nu med patienten?
Yrsel/nystagmus (vt14-ht16-ht18)
”Du är medicinjour på akutmottagningen och träffar en 50-årig kvinna som vaknade i morse med kraftig rotatorisk yrsel, illamående och kräkningar. Inga andra neurologiska symtom. Ingen hörselnedsättning eller tinnitus. Hon har inte haft något liknande tidigare. Du träffar patienten 2 timmar senare och hon är fortfarande yr och vill helst ligga så stilla som möjligt för att inte må illa.
Du undersöker patienten med frenzelglasögon och du finner det fynd du ser på den inspelade videon. Ring sedan upp din bakjour och rapportera om patientmötet. Besvara specifikt;
- Åt vilket håll slår nystagmusen?
- Vilken sidas balansorgan är drabbat?
- Finns det ytterligare någon undersökning som du kan göra med patienten framför dig och som ytterligare kan stärka din diagnos?
- Trolig diagnos?”

Tilläggskommentarer (OBS! Bör dubbelkollas!):
Hur skilja perifer från central genes?
- Central har alltid nystagmusriktning (dvs riktning på den snabba fasen) mot den sjuka sidan.
- Perifer kan vara av irritations-typ (mot den sjuka sidan) eller destruktionstyp (mot den friska sidan) – t.ex. kan vestibularisneurit först ha irritations- (kort stund) och sedan destruktionsnystagmus. Benign paroxysmal lägesyrsel har irritationsnystagmus (mot sjuka sidan).
- Central kan byta nystagmusriktning beroende på vilken blickriktning man har, det gör inte perifer, den slår alltid åt samma håll.
- Nystagmus-intensitet vid perifer ökar vid blickriktning mot den snabba fasen, minskar/upphör vid blickriktning mot den långsamma.
- Central nystagmus kan vara vertikal, perifer alltid horisontell (båda kan vara lite rotatoriska)
- Vid perifer ökar nystagmus om man tar bort fixation (Frenzelglasögon) och minskar med fixation. Detta är inte lika tydligt vid central.
- Impuls-test är ofta positivt vid perifer (t.ex. vestibularisneurit – positivt åt den skadade sidans håll), negativt vid central.
- Skew deviation (dvs en vertikal inställningsrörelse vid cover/uncover-test) kan förekomma vid central, inte vid perifer.
- Man har ofta neurologiska symtom (känsel, motorik, kranialnerver) vid central, man kan ha hörselsymtom (menieres) vid perifer.
- Vid central orsak kan pat sällan gå/sitta utan stöd, patienter med perifer genes är ofta lite mindre påverkade på det sättet.
- Vid central ev. fler riskfaktorer för stroke i anamnesen, t.ex. ålder >50 år, rökning, hypertoni, diabetes, lipidrubbning, förmaksflimmer, kranskärlssjukdom, perifer kärlsjukdom och aktuell nack- eller skallskada.
Ev. är diagnosen vestibularisneurit och testet: head impulse-testet, se här från universitetslektor i Umeå:
https://www.youtube.com/watch?v=tauu8x_bZ5M
Här hur man gör testet: https://www.youtube.com/watch?v=Wh2ojfgbC3I.
—————————————————————————————————————————————
Alternativt hade diagnosen kunnat vara BPPV (durationen är dock för lång) och testet Dix-hallpikes, läs mer om Dix-Hallpikes här: https://www.praktiskmedicin.se/sjukdomar/yrsel-benign-paroxysmal-positioneringvertig/
————————————————————————————————————————————–
Anamnestiskt bra att fråga efter vid yrsel (om det skulle komma):
- När inträffat? Vad gjorde du när det började? Trauma?
- Debut – akut, d.v.s. inom sekunder/minuter (stroke, BPPV)? Minuter-timmar (t.ex. vestibularisneuronit)?
- Yr även nu?
- Duration – <0,5-1 min (BPPV), 20 min-timmar (Menieres, vestibulär migrän), dagar-veckor (vestibularisneuronit, stroke) – söker dock ofta tidigare.
- Vilken slags yrsel – nautisk (sjögång) eller rotatorisk (karusell)? Ostadighetskänsa? Presynkope?
- Kan du gå?
- Vad förvärrar/förbättrar? Kroppsläge? Sociala situationer (psykogen)
- Samtidiga symtom: Huvudvärk (stroke, migrän), Ont i bröst/hjärtklappning (kardiellt), Illamående, ljud-/ljuskänslighet, Synpåverkan, Öronpåverkan – lock/tinnitus/hörsel (menieres). Bortfallssymtom som t.ex. känselbortfall/pares/sväljsvårighet/talsvårighet m.m. (stoke)
- Tidigare och nuvarande sjukdomar (migrän, hjärt- och kärlsjukdom t.ex.). Hereditet.
- Läkemedel inkl. t.ex. blodförtunnande.
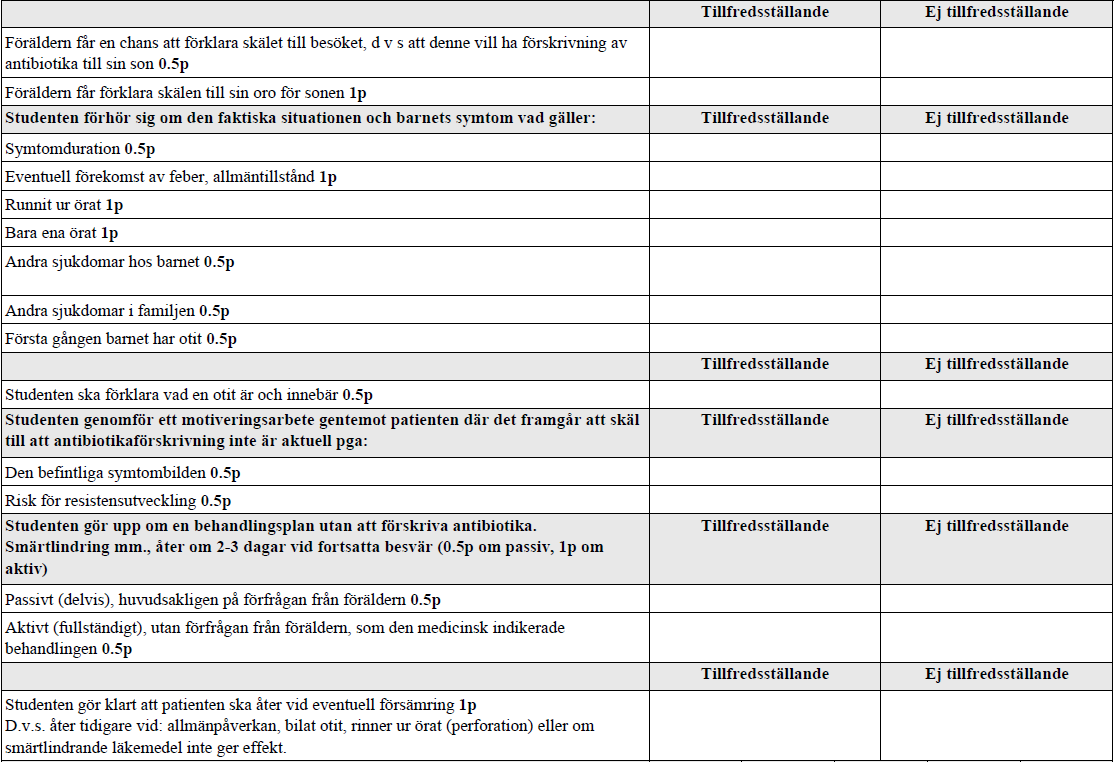
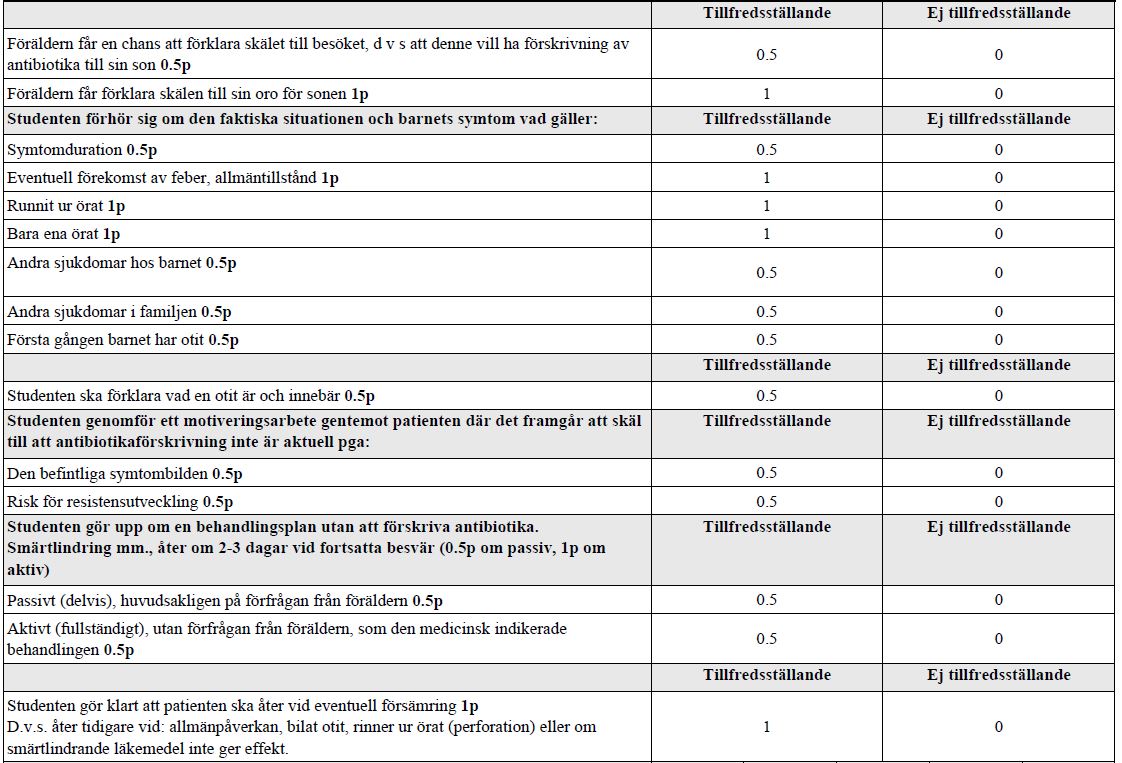
Anamnes – ont i örat, barn (vt15-vt18)
”Du är underläkare på en hälsocentral. Du ska nu träffa lille Edvin (2,5 år) som har ont i örat och har kommit till mottagningen med sina föräldrar. Enligt journalen är han inte känd på hälsocentralen sedan tidigare.
Undersökning av lille Edvin ingår INTE i stationen.”
Den nedre bedömningsmallen är nyast, från vt18.
Intressant film för detta område på Moodle:
– Sök i Umuplay på ”Otit” och se filmen Akut otit under T9 ÖNH.
– Intermetmedicin om AOM (behandlingsindikationer stämmer med läkemedelsverkets, janusinfo, praktisk medicin, ovan videoföreläsning m.fl.): https://www.internetmedicin.se/page.aspx?id=133#sc49497 – Dock är perforerad AOM en behandlingsindikation oavsett ålder, ”Runnit ur örat” kanske var frågan och svaret ”nej”…
Näsblödning (epistaxis) (vt16-vt17-ht18)
”Du arbetar som läkare på en ÖNH mottagning och får ett jourfall från vårdcentralen. Det är en patient som blöder näsblod från vänster sida sedan 3 timmar tillbaka. Distriktsläkaren skriver att blödningen verkar komma från ett kärl framtill på septum. Patienten har Waranbehandling.
Du kommer nu in på mottagningsrummet där det finns framme instrument och utrustning för att behandla näsblödning. Använd korrekt instrument och utrustning och behandla patientens främre näsblödning.”
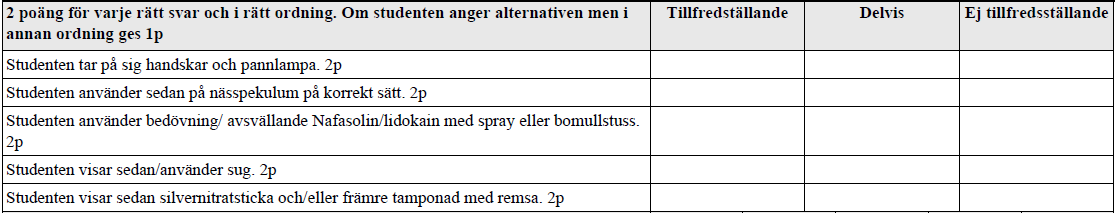
Kommentarer från Läkartidningen ABC Epistaxis, från undervisningen och genomgång (bör dubbelkollas):
- Ha en assistent med och ha detta uppdukat innan us: nässpekulum, munspatel, sugkateter, silvernitratsticka, NaCl (för att terminera silvernitrat) m.m. Ta på handskar, förkläde och pannlampa, skydda även pats kläder
- Sug rent från blod (innehåller faktorer som gör att det fortsätter blöda, försvårar sikt och för lm att verka)
- Viktigt inför us att svälla av och bedöva näsan – genom bedövningstuss eller genom att spruta nafasolin-lidokain och vänta i 10 min (minskar också blödning)
- Identifiera blödningskälla innan åtgärd – med nässpekulum, men även kolla i svalg.
- Om synligt kärl på septum: 5-10 s silvernitratsticka och avbryt med NaCl. Anlägg sedan bomullstuss med t.ex. paraffin som kan sitta några timmar, pat tar bort själv. (alt diatermi efter infiltration LA)
- Om diffus blödning fram i näsan: packa gasvävstamponad doppad i t.ex. terracortil polymyxin B och kärlsammandragande spray (t.ex. otrivin) i näsan. (alt rapid rhino)
- Bakre blödningar svårare, rapid rhino eller foley-kateter med inneliggande vård pga tryckskaderisk och smärta.
Stopp i trachealkanyl (ht17-)
”Du arbetar som underläkare på en öron-näsa-hals avdelning och skall just ronda en patient som har en trachealkanyl sedan flera veckor tillbaka pga stämbandsankylos.
Undersköterskan kommer plötsligt utrusande från salen och utropar: ”Patienten kan inte andas!”
Du går då snabbt in till patientens sal och när du kommer fram till patienten, så ser du en patient som kämpar för att få in luft genom trachealkanylen men det verkar vara helt stopp i denna och det är endast lite luft som kan passera bredvid kanylen förbi larynx. Patienten börjar bli blå om läpparna….
Du skall visa hur du agerar för att lösa patientens akuta luftvägshinder.”

Kom ihåg att trachealkanylen troligtvis: 1. är fastspänd i ett band runt halsen, 2. måste cuffas ur på luft, med cuffspruta. Bilder här: https://www.google.se/search?q=tracheostomi&source=lnms&tbm=isch&sa=X&ved=0ahUKEwivlu21m-zZAhXDJ5oKHRmxCLAQ_AUICigB&biw=1536&bih=734#imgrc=98z45e6ePVHd5M:
Ortopedi (t8)
Ortopedi – barn med armbågsskada (ht14-)
”På denna station ska du undersöka ett barn med en skada i övre extremiteten.
Patienten är ett 7 årigt barn som fallit från en gunga för en timme sedan och som klagar över smärta och rörelseinskränkning armbåge. Fallet var bevittnat av skolpersonal. Barnet är friskt i övrigt. Undersök armen och bestäm sedan lämplig typ av radiologisk utredning. Du kommer bedömas avseende undersökningsteknik och beslut om lämplig utredning.”

Från Handkirurgi-boken:
- Medianus – Motorik: tummens opposition och palmarabduktion (handrygg mot underlag, tumme lyfts rätt upp). Sensorik: Palmart radiala handlatan samt dig. 1 till radiala halva dig 4
- Ulnaris – Motorik: ab- och adduktion i fingrar, Froments tecken (nyckelgrepp mellan tumme-pekfinger testas genom drag i A4-papper – positivt test om flexion i IP-leden), FDP 5 – flexion i lillfingrets DIP-led. Sensorik: palmart ulnara handflatan, dorsalt ulnara handryggen, samt och ulnara halva dig 4 samt dig 5 palmart och dorsalt
- Radialis – Motorik: handleds- och fingerextension (MCP-led). Sensorisk: Radiala handryggen + dig 1 till radiala halva dig 4
Fortsättning armbågsskada (ht14-)
”Du är kirurg-/ortopedjour på akutmottagningen i en mindre stad.
Patienten är ett barn som fallit och som klagar över smärta och rörelseinskränkning i armbåge. Fallet var bevittnat av skolpersonal. Barnet är friskt i övrigt.
Barnet har undersökts av distriktsläkarjouren och kommer till dig via röntgen. Det finns ingen radiolog tillgänglig på huset för att skriva utlåtande på undersökningen.
Din uppgift är att svara på frågorna på frågeformuläret om den misstänkta frakturen utifrån röntgenbilderna och sedan lämna svaret i brevlådan utanför dörren.”
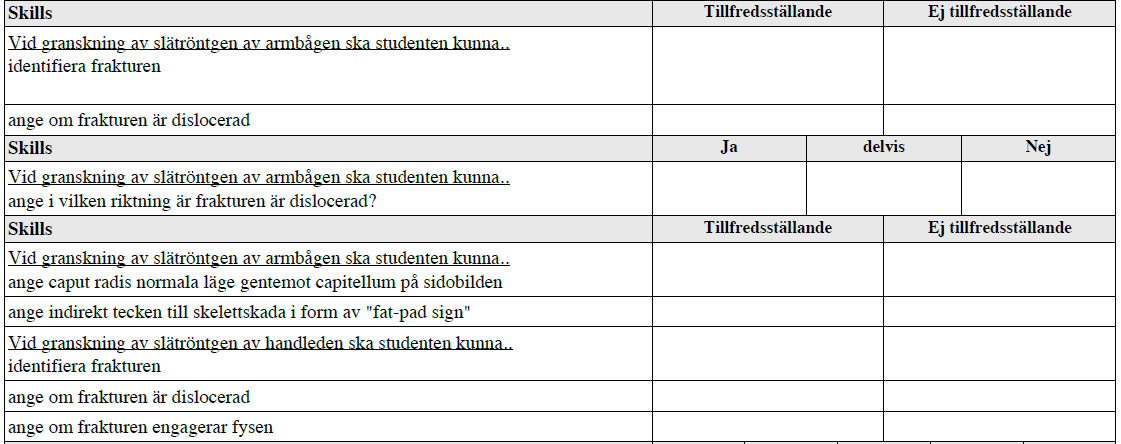
Tips:
- Kolla upp Salter-Harris klassifikationen för fys-frakturer (kolla bilder på hur de kan se ut)
- Repetera allmän frakturlära, hur man beskriver frakturer t.ex. genom att i Umuplay söka på ”Frakturlära” och se filmen Frakturer allmän frakturlära under T8 Ortopedi.
- Man beskriver frakturers dislocering utifrån den distala ”delens” läge i förhållande till den proximala.
- Kolla bilder på frakturer på Google.
- Fat-pad sign: https://en.wikipedia.org/wiki/Fat_pad_sign
- För just armbåge kan denna bild vara bra: https://medcomic.com/medcomic/monteggia-vs-galeazzi-fractures/
Ryggont – status (vt14-ht16-ht18)
”Du jobbar som underläkare på en vårdcentral.
En tidigare frisk man söker för ont i ryggen med utstrålning i hö ben och utsida fot sedan 3v tillbaka.
Undersök hans rygg och rapportera fortlöpande vad du finner vid undersökningen”
Två olika bedömningsmallar, fram till ht15 resp från ht16 (i ht16 dörr-info stod endast ont i rygg sedan 1v – meddela hela tiden undersökningsfynd):
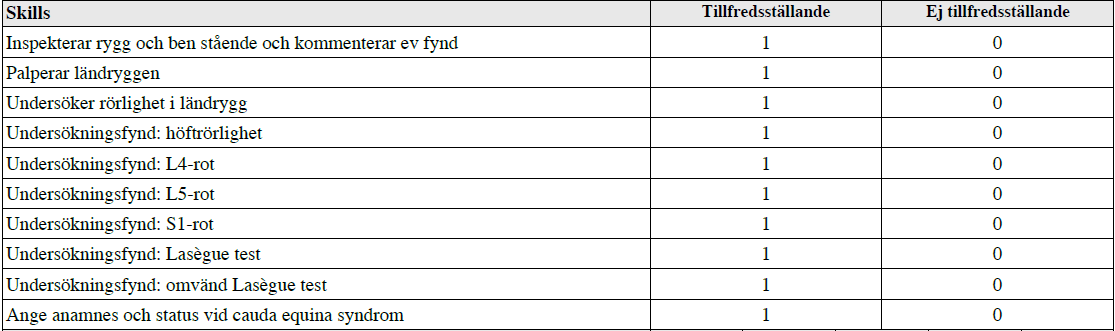
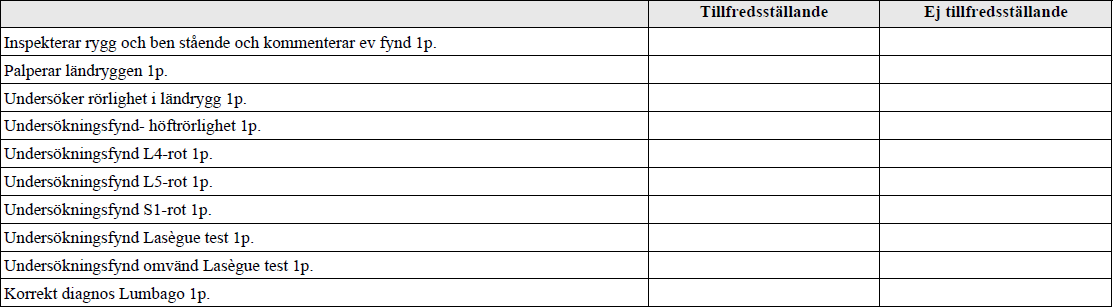
Skillnad alltså att anamnes för cauda equina inte efterfrågades i andra, vilket man alltid borde man alltid fråga, samt att diagnosen lumbago angavs.
Tilläggskommentarer (bör dubbelkollas):
- Undersök alltid närliggande led inom ortopedin – ländrygg-höft
- Laségue – straight leg raise – höj rakt ben tills smärta, endast positiv till ca 60 grader, därefter ospecifikt/mer talande för ont från hamstrings. Hör var det strålar (L4, L5, S1 utbredningsområden). Notera vid hur många grader smärtan uppkommer.
- Förstärkt Laségue – Sänk benet något från smärtande nivå uppnådd ovan, dorsalflektera fot och hör om samma smärta/utstrålning uppkommer
- Korsad Laségue – vid strålning i samma ben då man lyfter det andra.
- Omvänd Laségue – ligga på mage, 90 grader i knät, lyft upp ben. Positivt om ont i låret. Görs vid misstanke om bråck/annat proximalt om L4.
Motorik:
- Dorsalflexion i fotled i liggande, mot motstånd – L4
- Extension i tår i liggande, mot motstånd – L5
- Plantarflexion i fotled i liggande, mot motstånd – S1
Sensorik:
- Medialsida underben, ned till med malleolen – L4
- Lateralsida anteriort underben + fotrygg – L5
- Posteriort underben + lateralsida fot – S1
Reflexer:
- Patellarsena – L4 (i sittande med hängande ben alt liggande och knät lyfts något flekterat av us)
- Akillessena – S1 (ex i liggande med vrist uppvikt över det andra benet och fot hängande, dorsalflektera fot och känn reflex = plantarflexion)
- Babinski för att diffa mot högre motorneuronskada.
Cauda equina-symtom:
- Kisseriet – kan du kissa? Känner du dig kissanödig?
- Har du haft svårt att hålla avföring?
- Har du förändrad känsel i underlivet? Ridbyxeanestesi
+ Vid misstanke: Gör PR – sfinktertonus? Kolla känsel perianalt/i perineum och ev. bladderscan.
Armbågsstatus (vt15-)
”Du är på ortopedmottagningen. Pat är XX år med armbågsbesvär.
Din uppgift:
Visa hur du undersöker rörligheten av armbåge. Berätta i vilken del av armbågen varje rörlighet sitter. Visa de specifika testerna för att utesluta epikondyliter och inklämning av nervus ulnaris i armbågs- och handledsnivå.
Patienten undersöks i sittande!”
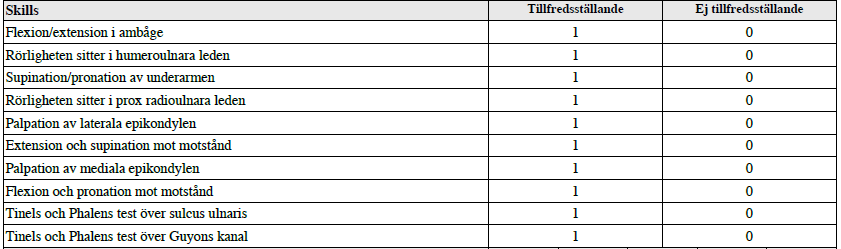
Tilläggskommentarer (bör dubbelkollas)
Tennisarmbåge/Lateral epikondylit?
- Provokationstest – extensionstest och supinationstest i handled mot motstånd (dvs 2 separata tester). Pat kan ha händer i knät med handflata ned. Positiva om smärta lateral epikondyl.
Golfarmbåge/medial epikondylit?
- Provokationstest – flexionstest, pronationstest mot motstånd (samma). Händer i knä med handflator upp.
Ulnaris-entrapment?
- Hög? Knacka över sulcus nervi ulnaris i mediala epikondylen, Phalens test (håll armbåge flekterad maximalt med rak handled – 30 s. Utstrålning/pirrningar/smärta ulnart, både dorsalt och palmart?
- Låg? Knacka över Guyons kanal i handled, Phalens test (böj maximalt i handled, 30 s.) Utstrålning m.m. bara ulnart palmart?
Stabilitetstester knä (vt16-)
”Du är på akuten. Pat är 28 år, knätrauma höger. Rtg knä ua. Punkterad på 80 mL hemartros:
Din uppgift:
- Visa hur du gör en stabilitetsundersökning av det högra knäet. Berätta högt vad du gör
- Patienten skall endast undersökas i liggande!”
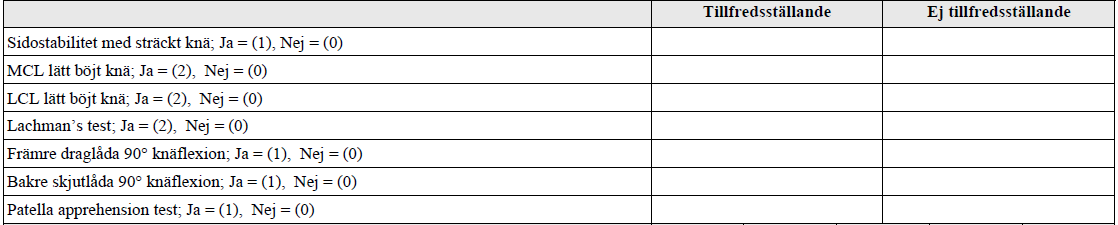
Tilläggskommentarer (bör dubbelkollas)
Kollateralligamenten
- Pat ligger på rygg. Lyft pats ben, kläm fast foten mot thoraxvägg, vilade på höftbenskam. Håll en hand vid vristen och en hand vid pats knä. Vackla sedan patientens knä rakt medialt med 0 resp 30 graders flexion i pats knä. Byt grepp, testa lateralt.
Främre korsbandet
- Lachmans test – då man vid akut skada inte kan flektera 90 grader i knät.
- Alt 1: Pat ligger på rygg. Höger hand greppar högt upp på vaden mot knävecket, vänster greppar långt ned på lår, ovan patella. Kläm åt hårt! Undersökares armbåge hålls mot sidan av kroppen, rucka underben mot sig.
- Alt 2: Pat sittandes på brits, undersökare sittande på stol. Kläm fast fot i 20-30 grader (naturligt mest glappande läget). Annan person trycker ned låret. Rucka med båda händer.
- Draglåda – ej akut. Höft flekterad 45 grader, knä 90 grader. Fot fastklämd. Använd båda händer och dra underben mot dig.
Bakre korsband:
- Skjutlåda och låt pat ligga med 90 grader flekterat knä, tryck underben – insjunkning?
Patellarligamentet – Apprehensiontest:
- Pat ligger på rygg med extenderat ben, testa att förskjuta patella ut lateralt – om pat spänner emot direkt och får obehagskänsla = talande för luxationstendens. Alt. flexera i höft och knä, sänka ned långsamt så att båda leder extenderas + lateralförskjuta patella samtidigt.
Hud (t8)
Hudförändringar (vt14-ht17)
”Du kommer att bedöma olika hudförändringar utgående från fotografier. Du ska för varje enskild lesion bedöma:
– Diagnos, så exakt som möjligt
– Mest lämplig åtgärd
Du ska kommunicera dina fynd kort och koncist som om du pratade med en erfaren bakjour som har litet ont om tid.”
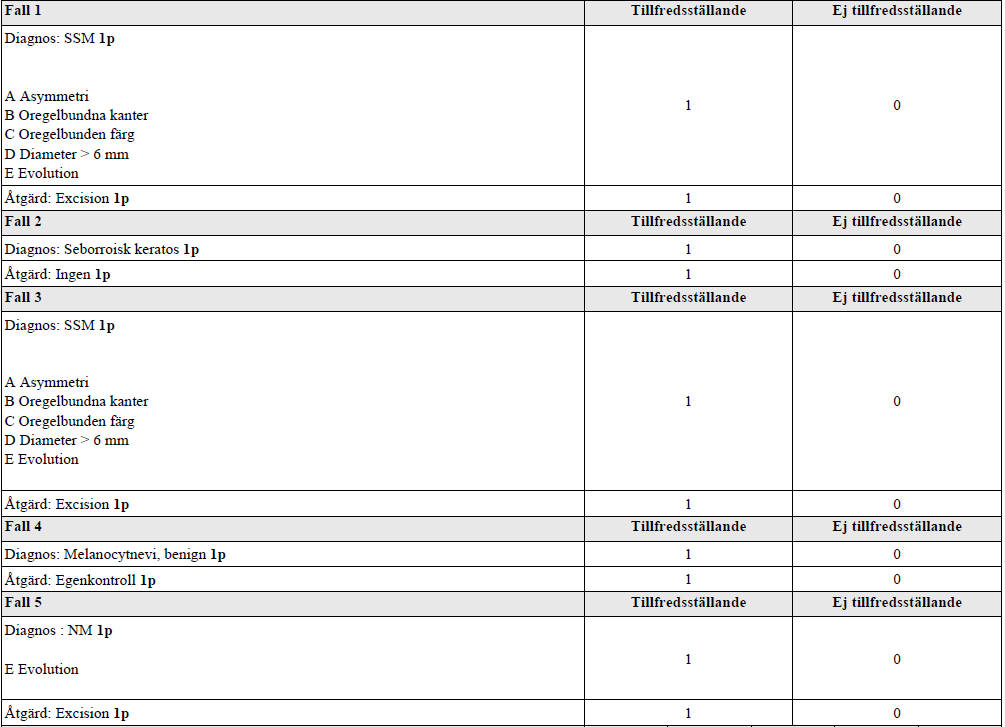
SSM = superficiellt spridande melanom. NM = nodulärt melanom.
Kirurgi/urologi
Handstatus (ht18)
Patienten söker för ett värkande pekfinger sedan igår kväll. Hade på morgonen stuckit sig på ett häftstift. Har temp 37.9. Det har blivit värre under natten. Patienten är tidigare frisk, arbetar som undersköterska.
Du ska
1.Utför ett utifrån anamnesen riktat handstatus och redogör högt för fynden.
2. Säg diagnosen högt och informera patienten kortfattat!
Du får vid behov komplettera din anamnes, men det ingår inte i bedömningen. Du behöver inte inleda behandling.
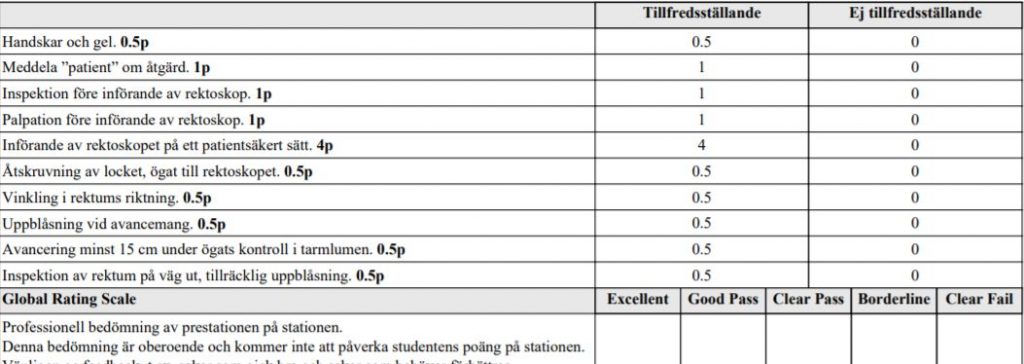
Rektoskopi (ht18)
Du är på en kirurgisk mottagning och skall undersöka anus och rektum på en vuxen patient. I examinationen använder vi en rektoskopiattrapp (torso).
Du ska genomföra en rektoskopi som om det vore på en riktig patient. Du är helt klar med patientidentifikation, anamnes och övrigt status som inte ska upprepas. Ta på dig handskar och förkläde nu direkt (före signal) då du läst detta utanför undersökningsrummet. Du har 6 minuter på dig att undersöka anus och rektum på patienten, du meddelas när ungefär 4 minuter gått.
Infektion (t8)
Sepsis (vt14-)
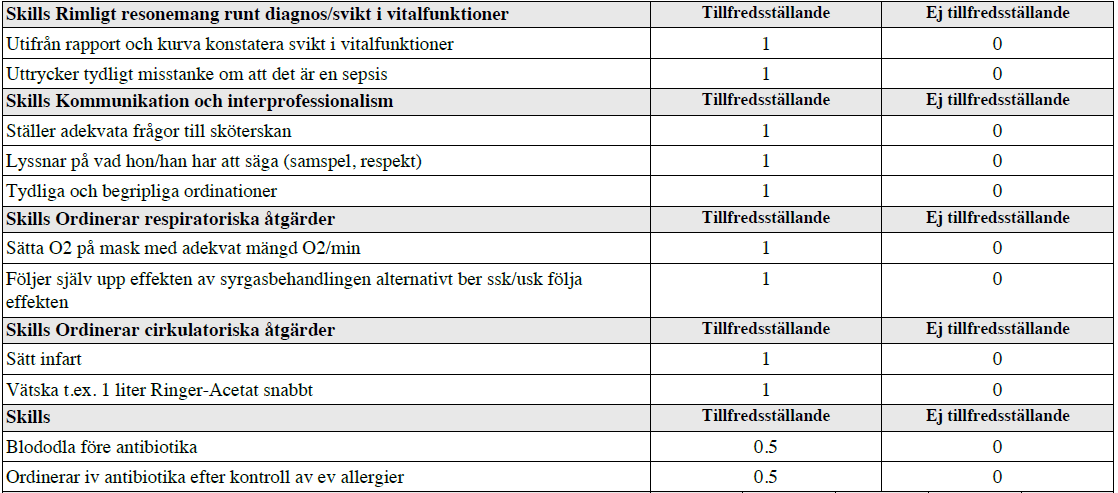
”På denna station ska du visa din färdighet vad gäller bedömning, åtgärder och kommunikation med sjuksköterska runt en patient på akuten som inte mår bra.
Du är jour på en överfull akutmottagning. En av sjuksystrarna kommer fram till dig och redogör för en patient som just kommit in med ambulans och som hon inte tycker mår bra.
Du ska utifrån den information sjuksköterskan kan ge dig göra en preliminär bedömning och ordinera initiala åtgärder.”
Ur Strama – sepsis UNS, samhällsförvärvad:
- Bensyl-PC 3g x 3 + Gensumycin 40 mg/ml, 5-7 mg/kg kroppsvikt x 1
- Om allergi: Dalacin 600mg x 3 + Gensu enl. ovan
- Om svår sepsis/septisk chock: Claforan 1(-2) g x 3 + Gensu enl. ovan.
- (Om svår urosepsis eller sepsis med bukfokus Tazocin 4g x 3-4 + Gensu enl. ovan. Om pneumoni – se nästa OSCE-station)
Fass säger 4-6 mg/kg för Gensu, men PM från infektion.net och internetmedicin säger 5-7 mg/kg – därför förslagsvis 6 mg/kg.
Tilläggskommentarer (bör dubbelkollas):
Enl. yngrekursare används SIRS-kriterierna inte längre, nu använder man SOFA och quick-SOFA (lärs ut i utbildningen).
Länkar om SOFA/Q-SOFA:
- https://lakartidningen.se/Klinik-och-vetenskap/Kommentar/2016/03/Sepsis–nya-definitioner-och-kriterier-foreslas/
- https://www.mdcalc.com/qsofa-quick-sofa-score-sepsis
Här finns SIRS-kriterierna (som de dock använt i dessa mallar, och mest troligt fortsätter med…?): https://icd.internetmedicin.se/fakta/SIRS
Enl. infektion.net (infektionsläkarnas intresseförening):
Svår sepsis = sepsis (SIRS pga infektion) + hypotension + hypoperfusion + organdysfunktion
- Hypotension definieras som sBT <90 eller MAP <70.
- Hypoperfusion definieras som p-laktat > 1 mmol/l eller BE <-5.
- Organdysfunktion definieras som oliguri < 0,5 ml/kg/h eller kreastegring > 45 mmol/l eller PaO2/FiO2 <33 eller TPK <100/PK-INR >1,5 eller bilirubin >70 eller sänkt medvetandegrad.
Septisk chock = svår sepsis som ej svarar på adekvat behandling
Pneumoni (vt15-)
”Du är AT-läkare och primärjour (medicin) på akutmottagningen. Du ska bedöma och handlägga en 70-årig patient med trolig lunginflammation.
Patienten är inte rökare och är tidigare väsentligen frisk. Patienten har varit sjuk i 2 dagar med tilltagande allmänpåverkan, andfåddhet och hög feber 39,5°.
Du ska:
- Bedöma svårighetsgrad
- Till sköterskan muntligen ordinera – Provtagning, kontroller och initial behandling av patienten utifrån din bedömning.
- Förklara din bedömning för patienten och sjuksköterskan, vad du gör och varför.”

CRB-65: https://icd.internetmedicin.se/CRB65
Stramas behandlingsrekommendationer: https://www.vll.se/VLL/Filer/Riktlinjer%20f%C3%B6r%20antibiotikabehandling%20p%C3%A5%20sjukhus%202015.pdf
Infektion.net (svenska infektionsläkarfreningens hemsida): https://infektion.net/vardprogram/pneumoni/
Sammanfattningsvis, ungefär:
- Samhällsförvärvad CRB-65 0-1 – antingen tablett Kåvepenin 1gx3 eller inj Bensyl-PC 1-3gx3, även vid bakomliggande KOL. Vid allergi: Doxycyklin/Erytromycin. (samt andra lm om atypisk eller Hib-misstanke)
- Samhällsförvärvad CRB-65 2 – Inj Bensyl-pc 1-3gx3, även vid bakomliggande KOL. Allergi – Fluorokinoloner, t.ex. Levofloxacin.
- Svår samhällsförvärvad pneumoni, CRB-65 3-4 – Kontakt med IVA-läkare och infektionsjour. t.ex. Inj Claforan 1gx3 + Inf Erytromycin 1gx3
Reumatologi
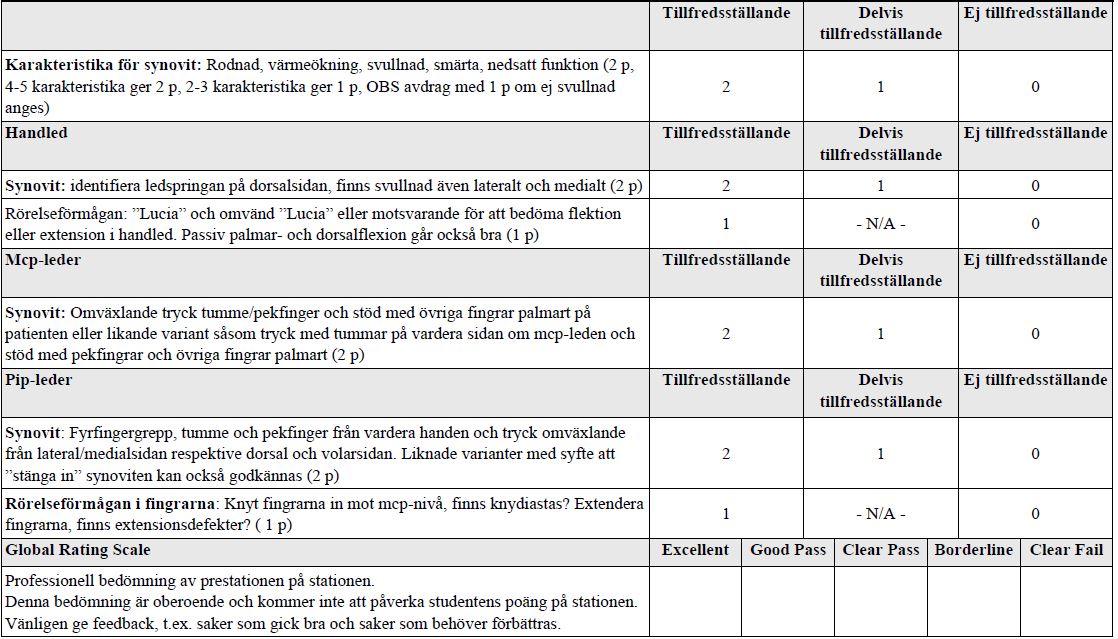
Ledstatus och synovit (vt18-ht18)
Du är underläkare på en reumatologklinik och träffar en patient med misstänkt reumatoid artrit. Uppgift:
- Att beskriva muntligt kliniska tecken på en synovit för examinatorn.
- Att utföra ett ledstatus av handled och av mcp och pip-leder i syfte att söka identifiera synovit/synoviter.
- Att med enkla test undersöka funktionen/rörelseförmågan i handled och fingerleder.
Kirurgi (t7)
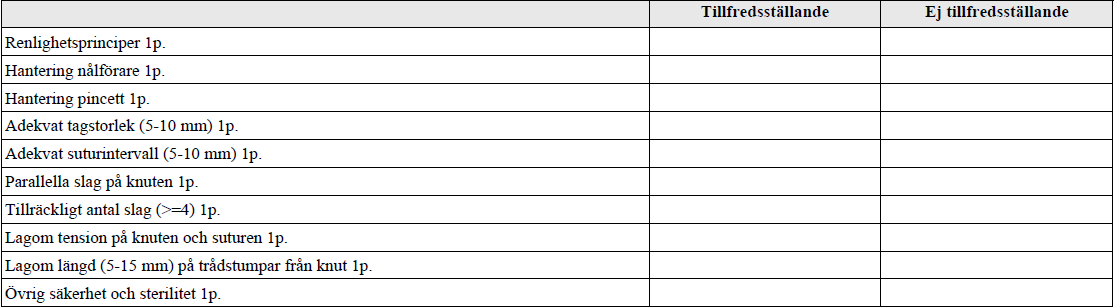
Hudsutur (vt14-ht17)
”Sårskada på hud, 3,5 cm lång, åtgärdas med 3 enstaka monofila, icke-absorberbara suturer. Använd kirurgisk knut, som betecknas 2=1=1=1, alternativt råbandsknut, betecknad 1=1=1=1.
Vi låtsas att du har sterila handskar när du börjar. Använd sutur och instrument som finns upplagt.”
Vt18: ”En patient har kommit till akutmottagning efter att ha skurit sig med en kniv i vänster underarm. Undersköterskan har rengjort såret som är helt rent och du behöver inte tvätta såret på nytt. Patienten är adekvat stelkrampsvaccinerad.
Skadan är 2,5 cm lång och skall åtgärdas med icke-absorberbara suturer. Använd kirurgisk knut, som betecknas 2=1=1=1, alternativt råbandsknut, betecknad 1=1=1=1 eller 1=2=1=1
Du ska arbeta sterilt. Du får vanliga handskar och vi låtsas att dessa är sterila Använd handskar, hålduk, sutur och instrument som finns upplagt. Du skall arbeta sterilt under hela proceduren.”
Bedömningsmallen vt18 ser i stort sett likadan ut trots att dörrinfo skiljer, däremot står inte måtten – varför tidigare mall valts.
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på:
- ”Enkel sutur”
- ”Suturering”
- ”Grundgrepp” och
- ”Sax”
För att se filmerna med respektive namn under T7 Kirurgi.
Såromläggning (vt16-vt17)
”Kalle har ramlat och slagit sig mot en vass, smutsig sten utomhus. Han har ett sår på överarmen som är cirka 1,5 cm långt och cirka 2 mm djupt.
Suturering är inte nödvändig utan steristrips kan användas istället. Du skall nu göra en såromläggning på ett adekvat sätt. Du har 6 minuter för såromläggningen. En assistent hjälper dig vid såromläggningen. Du behöver inte ”kommunicera” med patienten/modellen – bedöms ej.”

Hur man tar på sig sterila handskar: https://www.youtube.com/watch?v=pAKZ3mdFIj4
Förtydligande av bedömningsmall: När man rengör ett sår börjar man alltid där det är förmodat smutsigast – dvs i sårcentrum, sedan byter man kompress och gör en cirkulär torkning runt där man precis torkat, byt, ny cirkulär rörelse runt förra torkningen osv. Man duttar aldrig på flera gånger per kompress, utan endast ett tag per kompress.
Steri-strips: https://www.youtube.com/watch?v=C5m0CYCt59E och https://www.youtube.com/watch?v=leJk1z7IqNs
Anamnes inför lap-galla (ht14-vt18)
”Du är underläkare och ska träffa Emilia Grönvall, 27 år, som ligger på plats L1 på Din kirurgavdelning.
Av den summariska inläggningsanteckningen framgår att hon varit frisk tidigare i livet men att hon senaste året haft 8 gallanfall, varav 4 lett till besök på akuten.
Hon kommer nu för att genomgå en laparoskopisk cholecystectomi. Status är ua och ska inte göras om. Du hittar den person Du ser framför Dig sittandes med en bok i en fåtölj på salen.
Komplettera anamnesen med det som absolut behövs inför preop-bedömning och operation och verkar ha missats. Informera henne om operationen och besvara eventuella frågor.”
Den nedre mallen är nyast, från vt18.
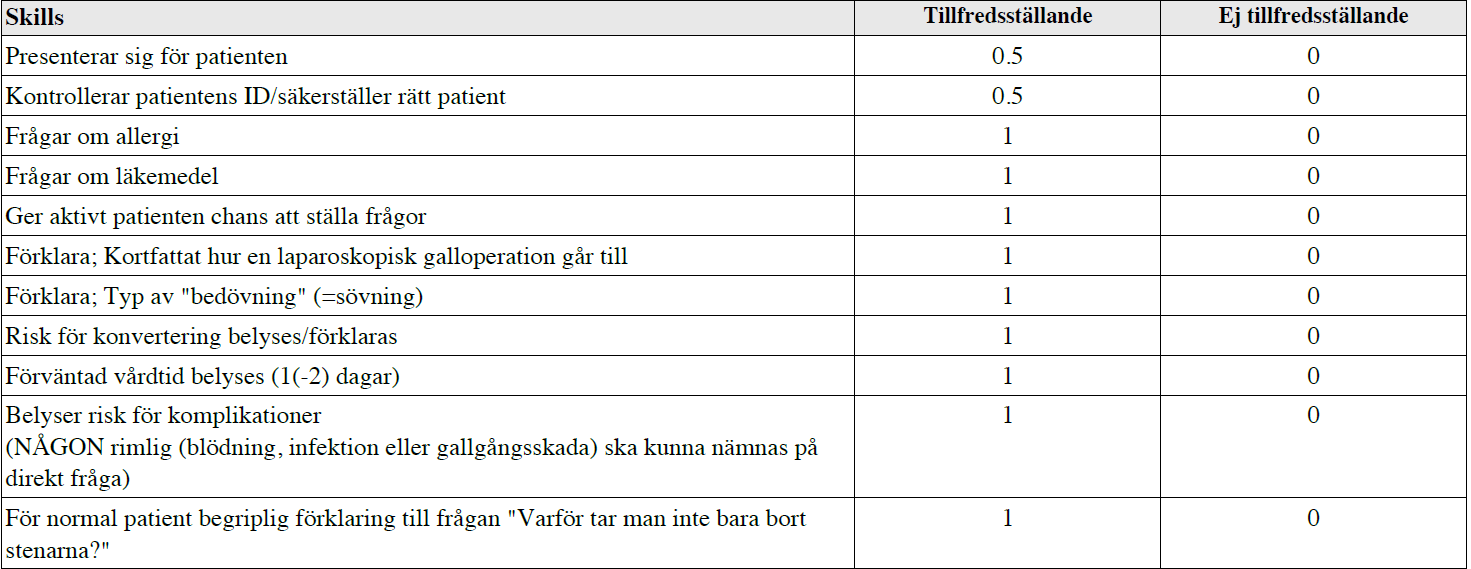
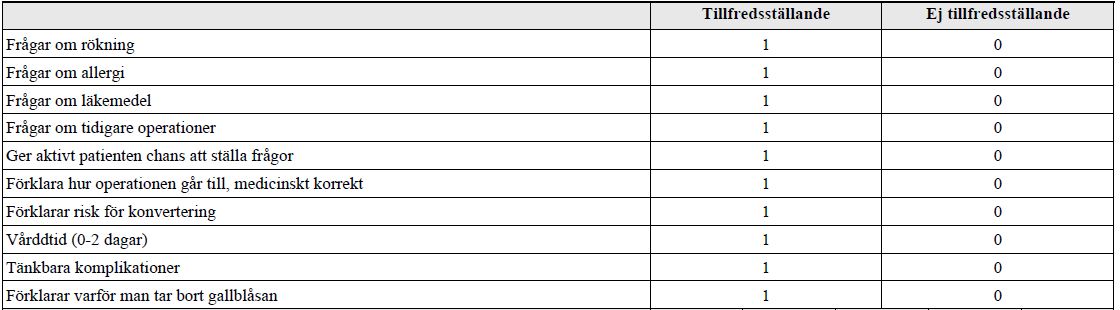
Info barn appendektomi (vt15-ht16)
”Felix Andersson 7 år, tidigare helt frisk. Felix kom in på f.m. till akutmottagningen med smärtor i höger fossa sedan 8 timmar. Han har kräkts, har feber 38.2 °C och man har tagit både labprover och gjort ett ultraljud som visar inflammation av blindtarmsbihanget. Felix är anmäld för akut appendektomi.
Du är underläkare och din överläkare har bett dig att informera patienten om operationen och svara på eventuella frågor. Du skall även assistera överläkaren vid operationen.”
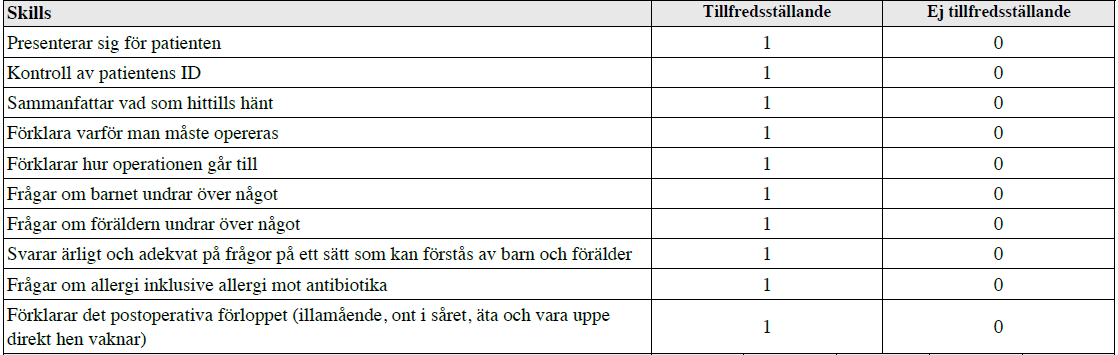
OBS! Ovan mall är från vt15. Senare mallar skiljde på dessa sätt:
– Det stod ”presenterar sig för patienten, d.v.s. barnet” OCH ”presenterar sig för föräldern”
– Orden ”medicinsk korrekt” lades till efter ”förklara varför man måste opereras”, ”hur operationen går till” och ”det postoperativa förloppet”
– dock fanns inte längre förtydligandet (illamående, ont i såret, äta och vara uppe) med och inte heller frågan om allergi mot antibiotika, varför denna mall valdes.
Örebros universitetssjukhus har en bra film för anamnes/status samt info om laparoskopisk appendektomi: https://www.remittent.se/sv/Videoarkiv/Laparoskopisk-kirurgi/Appendix/Akut-appendicit-en-fallbeskrivning/
Medibas säger att allt fler opereras laparoskopiskt, men att det fortfarande är vanligare med vanlig op. Att vårdtid blir kortare, men operationstid längre med laparoskopisk. Om perforerad – ev. behov av konvertering till öppen op. https://medibas.se/handboken/kliniska-kapitel/mage-tarm/patientinformation/tjocktarm/blindtarmsinflammation-laparoskopi/
Internetmedicin säger att sedvanlig öppen appendektomi via växelsnitt är förstahandsmetod hos patient med hög sannolikhet för appendicit: https://www.internetmedicin.se/page.aspx?id=987
Onkologi (t7)
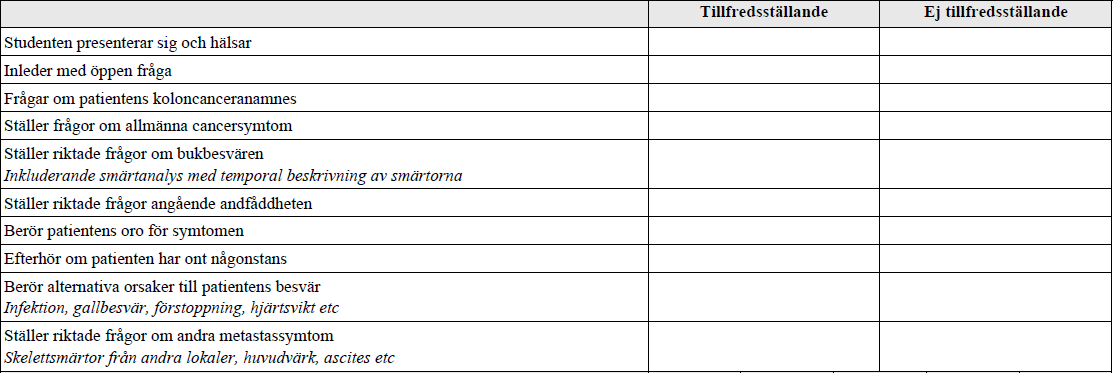
Anamnes Koloncancer (vt16-)
”Detta handlar om ett besök på akutmottagningen där du arbetar som jourläkare. Nästa patient har en känd metastaserad koloncancer. Patienten söker nu för buksmärtor och andfåddhet. De färdigheter som bedöms är din förmåga att ta anamnes på ett sätt som hjälper dig att få en bild av patientens sjukdom till grund för fortsatt diagnostik och utredning. Ditt bemötande av patienten och förmåga att kommunicera med patienten bedöms även. Du får ingen ytterligare information annat än den patienten ger dig. Ingen undersökning av patienten skall utföras. Fokusera på det som är viktigt för handläggningen av patienten idag.
När du är klar med din anamnes säger du det till patienten: tex ”då är jag klar med mina frågor” alternativt avbryts ert samtal när full tid gått.”
Medicin (t6)
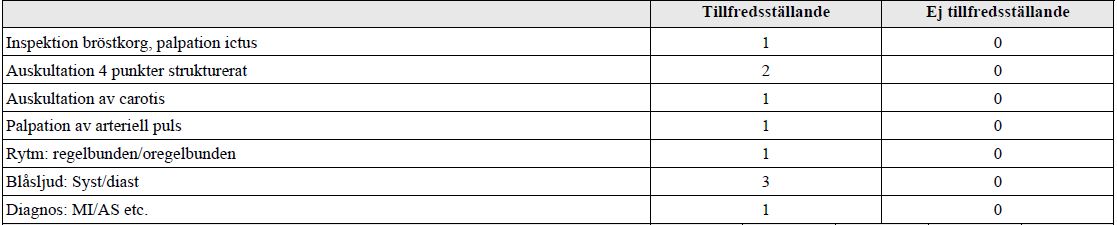
Hjärtstatus (vt18-ht18)
Du har en 68-årig kvinnlig patient som söker för andfåddhet och orkeslöshet. Besvären har gradvis ökat sista halvåret.
Hon är sedan tidigare frisk, förutom vad hon beskriver som en episod med influensa i januari.
Genomför en korrekt fysikalisk hjärtundersökning, beskriv dina fynd för bedömaren och ge en sammanfattande bedömning inkluderande en trolig diagnos.
En 45-årig man kommer till dig på hälsocentralen då han för två
veckor sedan plötsligt blivit orkeslös och svimmat när han
sprang uppför en brant backe. Han har tidigare upplevt sig helt
frisk, och har inte besökt hälsocentralen tidigare. Han har inte
haft reumatisk feber, och har ingen hereditet för hjärtkärlsjukdom.
När han var 12 år hade skolläkaren hört ett
blåsljud på hjärtat.
Ur status:
At: Ser lätt överviktig ut. Lugn och avslappnad
Blodtryck: 100/80 mmHg
Puls: 75 /minut
Andningsfrekvens 14 /minut
Du ska:
• Genomföra en hjärtundersökning
• Rapportera dina fynd till bedömaren
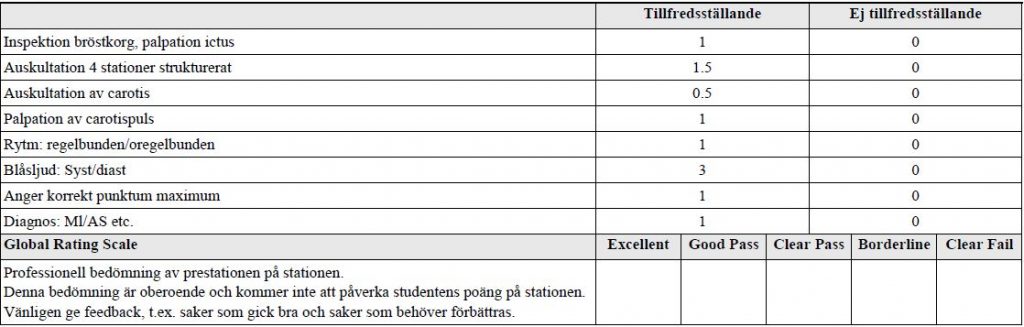
Malign hypertension (ht14-)
”Du är på akuten. Vårdcentralen har aviserat att de har skickat en patient som tidigare var frisk och som nu på VC hade ett blodtryck av 220/100.
I rummet finns en 26 årig man, ca 185 cm lång, normalviktigt, välvårdad.
Du har nu fått besked att aktuellt blodtryck ligger på 240/110 mmHg på både höger och vänster arm. Patienten har en lapp med sig från VC med resultat av urin-sticka där resultatet visar +++ på protein, i övrigt u.a.
Din uppgift är:
- Ta en anamnes för att kunna ställa en arbetsdiagnos innan du lägger patienten på avdelningen.
- Meddela din arbetsdiagnos till bedömaren.
- Sjuksköterskan vill även veta om patienten ska få en behandling för sitt blodtryck. Om du tycker så, meddela då din ordination till bedömaren.”
Förslag på preparat och dos:
- Felodipin, 10 mg. (Se läkemedelsboken, terapirekommendation 3 – https://lakemedelsboken.se/kapitel/hjarta-karl/hypertoni.html#therapy_3_header )
Lungstatus (ht14-)
”Din patient söker pga rejäl förkylning sedan ca en vecka. Hen har feber, tilltagande hosta och får upp en hel del slem. Hen känner sig trött och har senaste dygnet fått lite ont till höger i bröstet, möjligen med viss andningskorrelation. Du misstänker pneumoni.
Uppgift
1. Gör adekvat lungstatus utifrån misstanken om pneumoni.
2. Rapportera dina fynd till examinatorn, som om du skulle diktera en statusanteckning i journalen.
Ytterligare anamnestagning ingår inte i uppgiften.”
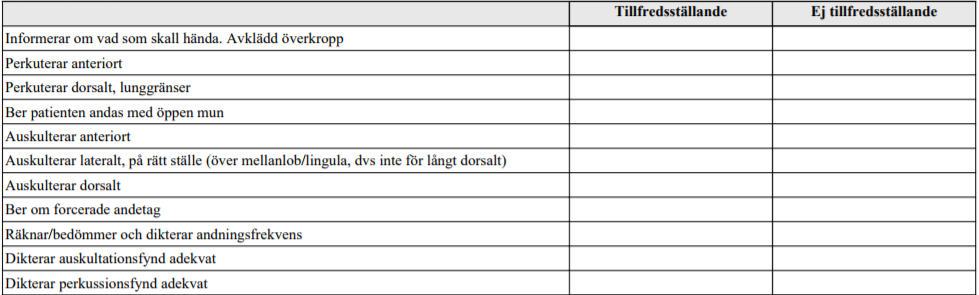
OBS! Denna mall är tagen från senare T6-station. I mallen för t11, ht14, är det enda undantaget att man även skulle perkutera lateralt.
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Lungstatus” och se filmen Lungstatus del 1 under T6 Lungmedicin och allergologi. Det finns dock ingen del 2.
Spirometritolkning (Vt18)
En tidigare frisk, normalviktig, icke-rökande patient söker pga några månaders tilltagande ansträngningsdyspné. Får på hälsocentralen göra en dynamisk spirometri.
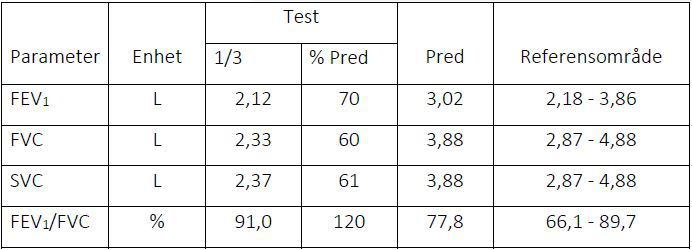
Din uppgift är att:
1/ Rapportera kort din tolkning av den genomförda dynamiska spirometrin till examinatorn.
2/ Förklara resultatet av spirometrin för patienten.
3/ Bemöt patientens frågor.
4/ Beskriv för patienten vilka ytterligare undersökningar du i första hand kommer att beställa för att utreda denna patient vidare.
Anamnes eller status ingår inte i uppgiften.

Hjärtsvikt – anamnes (vt14-ht15)
”Du befinner dig på en vårdcentral och du ska ta emot en patient som söker för problem med andningen
Kontaktorsak: Dyspné
Bakgrund: 65-årig man med dyspné sedan ett halvår. Har hypertoni sedan 10 år tillbaka samt haft en liten hjärtinfarkt (NSTEMI) för 2 år sedan, där man utförde en PCI mot höger kranskärl (RCA).
Lab: Snabb-CRP < 8. D-dimer neg.
EKG: Sinusrytm utan ischemi- eller arytmitecken
Din uppgift på denna station är att
- Ta en riktad anamnes med fokus på hjärtrelaterad dyspné,
- Därefter ge förslag på diagnos, samt
- Ange funktionsklass
OBS. Inget status skall genomföras på denna station, endast anamnes”
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Hjärtsvikt” och se filmen Hjärtsvikt del 1 under T6 Kardiologi (se ffa symtom i början och klassificering efter 8.35).
NYHA I – Nedsatt hjärtfunktion utan symtom.
NYHA II – Lätt hjärtsvikt med andfåddhet och trötthet endast vid uttalad fysisk aktivitet.
NYHA III – Måttlig hjärtsvikt med andfåddhet och trötthet vid lätt till måttlig fysisk aktivitet. Delas upp i IIIa och IIIb beroende på om patienten klarar av att gå > 200 m på planmark utan besvär eller inte.
NYHA IV – Svår hjärtsvikt med andfåddhet och trötthet redan i vila. Symtomökning vid minsta ansträngning. Patienten är oftast sängbunden.
Astma – spirometri (vt15-)
”David, 11 år, får ofta andningsbesvär i samband med förkylningar. Han får även besvär vid ansträngning samt exponering för kyla och irritanter som rök och avgaser. De symtom han beskriver är hosta, med pip och väs i bröstet.
Han har gjort spirometri med reversibilitetstest med inhalation av Ventoline 0,1 mg 2 doser enligt följande:
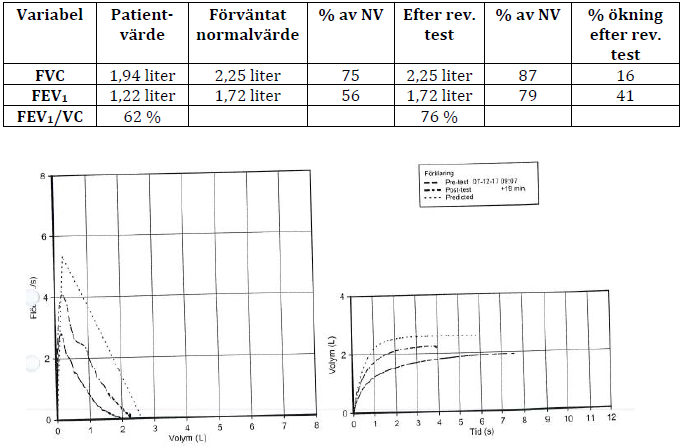
Tänk igenom resultatet av spirometri och reversibilitetstest, samt vilken diagnos du kan ställa utifrån resultat och anamnes.
Förklara för patentens förälder varför du i detta fall kan ställa korrekt diagnos!
Du planerar att behandla patienten med kortverkande beta-2-stimulerare i inhalationsform samt inhalationskortison.
Beskriv kort och på enkel svenska följande för patientens förälder:
Kortverkande beta-2-stimulerare respektive Inhalationskortison:
- Hur läkemedlet ska tas (=ordination)?
- Vilken effekt har läkemedlet? ”
Internetmedicin om spirometri: https://www.internetmedicin.se/page.aspx?id=886
Annan bra hemsida (beskriver reversibilitets-test för KOL/astma bättre): https://distriktslakare.com/spirometri-tolkning/
Koppla EKG (vt15-)
”På denna station ska du koppla upp ett korrekt 12-avledningsEKG på en patient. När du är klar med uppkopplingen markerar du det genom att skriva ut ett EKG med god kvalitet.
Du behöver ej skriva in personuppgifter på patienten i apparaten.”
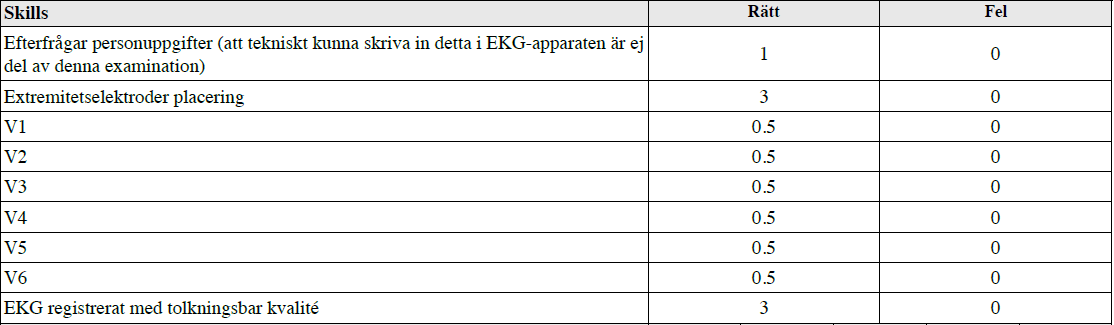
Så här kopplar man ett EKG: https://www.vardhandboken.se/Texter/EKG/Tillvagagangssatt/
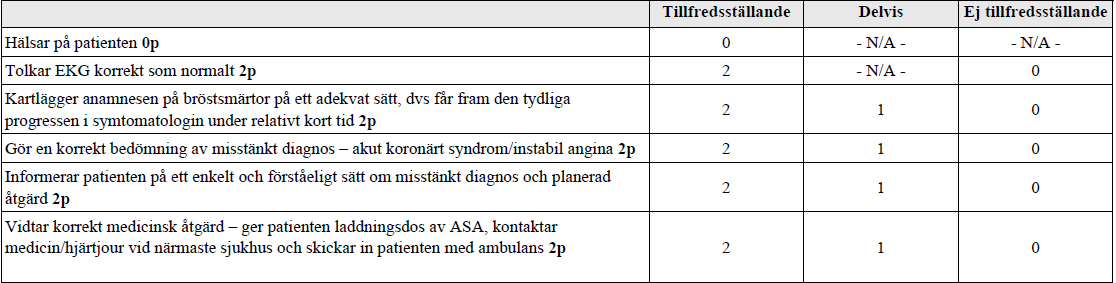
Tolka EKG, åtgärdet (ht17-)
”En 66 årig, före detta rökande man med tablettbehandlad hypertoni söker akut på vårdcentralen på grund av övergående bröstsmärtor. Mottagningssköterskan har tagit:
Blodtryck: 140/80, Puls: 90, Saturation: 96 %, Andningsfrekvens: 14
EKG: se bifogat (OBS! Finns ej)
Din uppgift är att:
1. Tolka EKG
2. Komplettera anamnesen avseende bröstsmärtorna
3. Utifrån din sammanfattande bedömning av EKG och anamnes informera patienten om misstänkt diagnos och ta ställning till adekvat åtgärd”
EKG-definition NSTEMI och instabil angina (från Klinisk EKG-diagnostik 2.0):
- ST-sänkningar (i J-punkt + 60 ms) på minst 0,5 mm, i minst 2 angränsande avledningar och/eller
- T-negativiseringar på minst 1 mm i minst 2 angränsande avledningar
- Dessutom ofta dynamiska förändringar av ST-T-morfologi över tid
- Skillnad instabil angina och NSTEMI = instabil angina går över spontant och har inte signifikant troponinstegring.
Internetmedicin om handläggning NSTEMI och instabil angina: https://www.internetmedicin.se/page.aspx?id=1081
Otydligt kring ordinationer vid instabil angina (i primärvård) i ovan länk, här mer tydligt: https://www.praktiskmedicin.se/sjukdomar/angina-pectoris-karlkramp/
Här om STEMI (ifall det skulle komma): https://www.internetmedicin.se/page.aspx?id=1085#sc107763
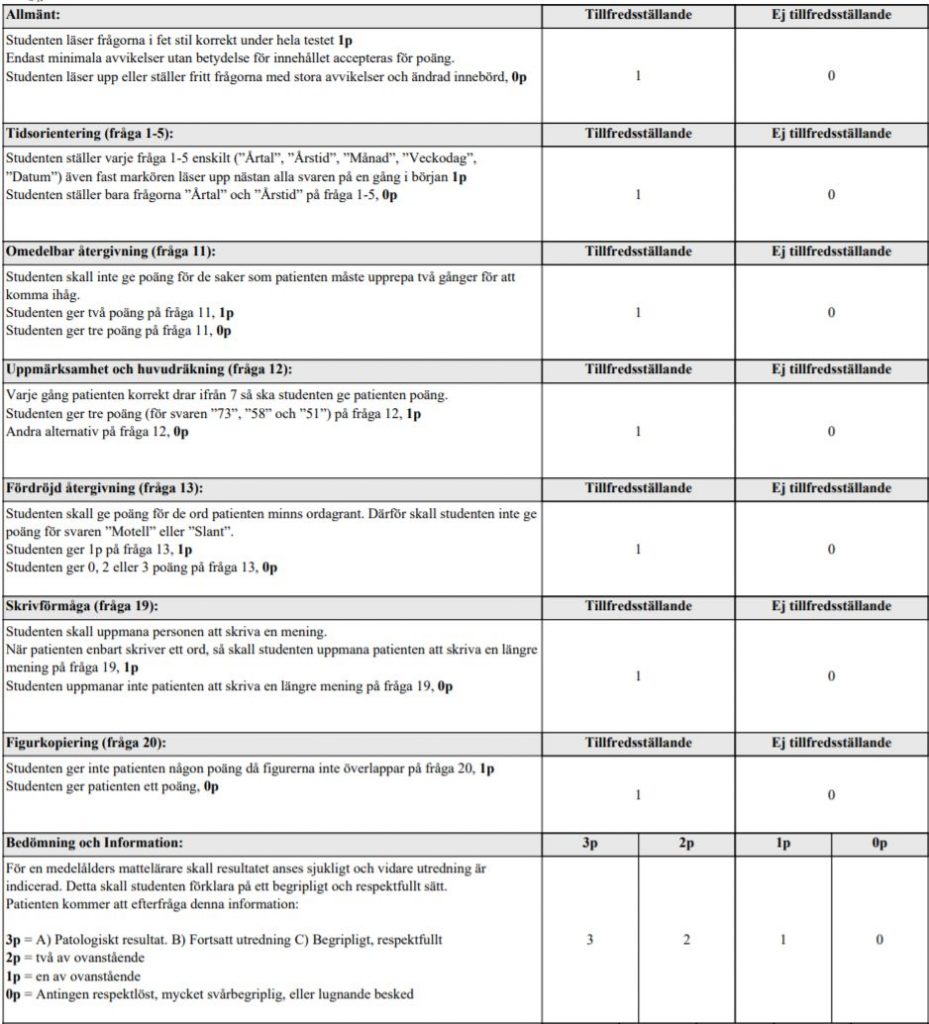
MMSE-SR (ht18)
På denna station skall du genomföra delar av minnestestet MMSE-SR som tidigare hette MMT (mini mental-test). Socialstyrelsen rekommenderar i nationella riktlinjer att använda MMSE-SR för att screena för demenssjukdom. Det är viktigt att testet utförs på ett standardiserat sätt, så att poängsättningen blir densamma oavsett vem som genomför den.
Patient: Patienten är en 61 år gammal person som arbetar som mattelärare. Personen söker för minnesproblem sen ett halvår tillbaka. Minnesproblemen har smugit sig på och ökar långsamt. Patienten har svenska som modersmål och är universitetsutbildad.
Din roll: Distriktsläkare på hälsocentral
Du skall:
1. Du skall ställa de MMSE-SR frågor som är markerad med gul färg (fråga 1- 5, 11-13, 19-20). Några är redan besvarade för att tiden på denna OSCEstation skall räcka till. När du ställer frågorna är det är den fet-stilade texten som skall läsas upp.
2. Meddela patienten totalpoängen och ge en begriplig tolkning av innebörden. Förklara också för patienten om du anser det behövs vidare utredning
Anhöriganamnes – demens (vt16-)
”Du befinner dig på distriktsläkarmottagningen, du ska ta emot en anhörig till en patient som har en misstänkt demensutveckling.
Kliniska Upplysningar: Patienten som skall utredas är en kvinna som är 75 år gammal. Hon var för någon månad sedan inlagd på sjukhus med en akut konfusion som gick över då hon fick behandling för en infektion (UVI). Då gjordes en DT hjärna som var u.a. Sjukhuset skrev en remiss till primärvården för uppföljning/basal demensutredning.
Du (läkaren) träffade först patienten och gjorde MMT som var 21/30. Hon klarade ej klocktestet. Det var dock svårt att få en bra anamnes. Hon kände sig frisk och tyckte att allt fungerade bra. Pat gick med på att du (läkaren) även pratade med dottern.
Din uppgift att ta en strukturerad anamnes från dottern med syfte att komma vidare i demensdiagnosstiken. Patientens kan symtom behövas utredas vidare med labprover etc, men vad är den troligaste demensdiagnosen baserat på den anamnes du får fram?”

Bedömningsmall från T6-OSCE, då den även innehöll ”Frågar specifikt om stroke” – vilket saknades i t11-mallen.
Röntgen – lungor (vt15-) OBS! Bilder och svar saknas.
”Du gör din AT placering på medicinkliniken på ett länsdelssjukhus i Värmland
Under veckan konfronteras du med ett antal lungundersökningar i samband med att du följer dina patienter till röntgenavdelningen. Du har även hand om en läkarstudent som ställer en del frågor.
I väntan på svar från röntgenläkaren försöker du ställa preliminära diagnoser för om möjligt ett ge ett snabbare omhändertagande av patienterna.
En av patienterna har ett normalt fynd!”
Lgll-palpation (vt15-)
”Du har nyligen tagit upp anamnes på en afebril patient som söker akut med en veckas anamnes på knölar på halsen bilateralt. Lymfom eller annan malignitet kan inte uteslutas.
Din uppgift är nu att utföra ett utförligt lymfkörtelstatus på patienten.
Din färdighet att utföra lymfkörtelstatus kommer att bedömas såväl som din förmåga att samverka med patienten i undersökningssituationen.”
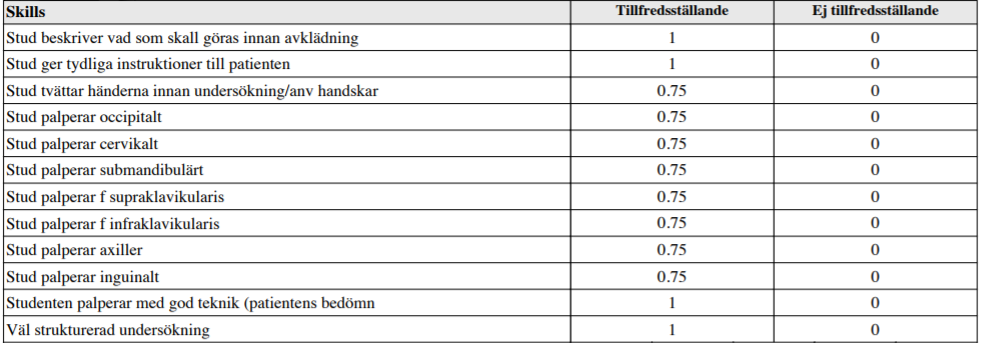
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Lymfkörtel” och se filmen Lymfkörtel undersökning (särskrivet) under T7 Onkologi.
Vadsmärta – DVT (vt17-)
”Du träffar en patient som söker för hastigt påkommen smärta och svullnad i ena vaden.
Din uppgift är att efter du tagit anamnes och gjort status föreslå lämplig(a) åtgärd(er).”
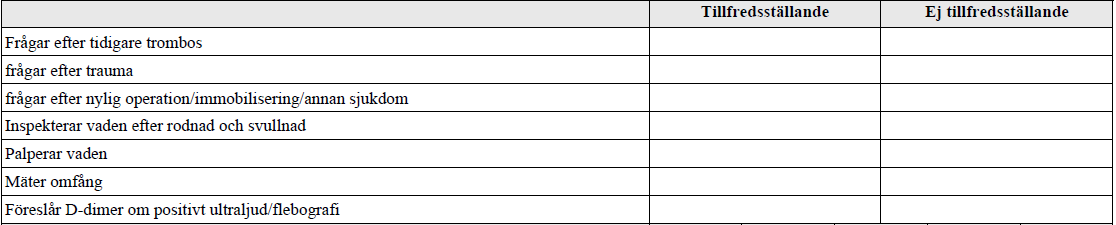
OBS! På liknande T6-station efterfrågades utöver detta:
- P-piller graviditet (d.v.s. hos kvinnlig patient)
- Frågar specifikt efter något symtom som talar för malignitet
- Väljer att göra en koagulationsutredning (på samma kvinnliga patient)
- Svarar att hon ska ha heparin under graviditet (samma kvinna)
- Behandlingslängd 3-6 månader (samma kvinna)
Ev. dåligt formulerat i mallen. Tror det ska stå att man ska göra UL/flebografi OM D-dimer är positivt, som att man initialt har låg misstanke. Algoritm här: https://www.internetmedicin.se/page.aspx?id=1206
DVT-score: https://icd.internetmedicin.se/tolkning/DVT – man bör alltså kolla efter pitting och ytliga kollateralvener i status också.
Våld i nära relation
Anna, 42 år kommer till dig på hälsocentralen på grund av ett
sår i pannan som behöver sys, och du ser även äldre blåmärken
på hennes armar. Anna har sökt vård flera gånger tidigare på
grund av olika skador. Du misstänker våld i nära relationer och
vill prata med Anna om det nu när såret är färdigsuturerat.
Du ska:
• Ta anamnes avseende våld i nära relationer
• Föreslå adekvat åtgärd utifrån den information du får fram
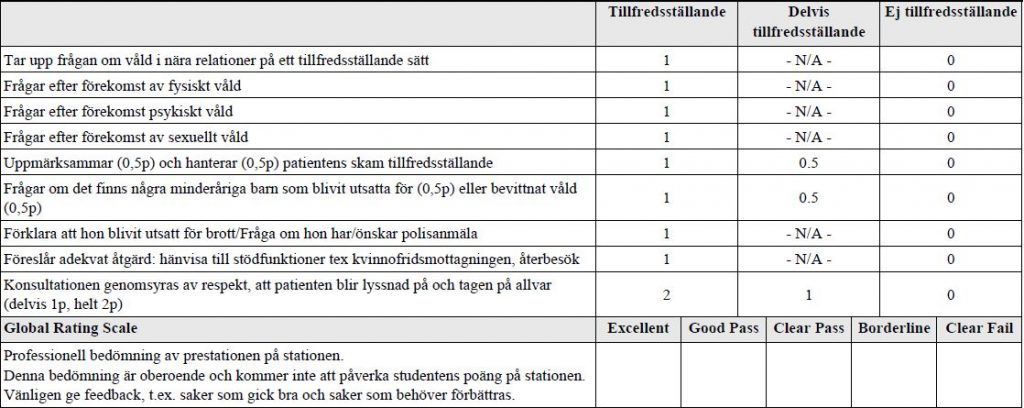
Information från de till oss på PU tidigare utdelade lathundarna:
- Tala ostört med patienten, tolk vid behov.
- Förslag till inledning: ”Eftersom vi vet att det inte är ovanligt med våld i nära relationer ställer vi frågor om våld till alla vi möter”
- Informera om sekretess
- Känner du dig trygg i/hur har du det i dina nära relationer?
- Är du i nuläget rädd för din partner eller annan närstående?
- Känner du dig kontrollerad eller isolerad av din partner eller annan närstående?
- Brukar din partner eller annan närstående säga kränkande saker till dig? (Psykiskt våld)
- Har din partner eller annan närstående någon gång hotat dig eller gjort illa dig fysiskt på något sätt, t.ex. slagit, sparkat eller knuffat dig? (Fysiskt våld)
- Har du någon gång tvingats till eller utsatts för sexuella handlingar mot din vilja?
- Om gravid/nyss fått barn – har något av det här hänt under graviditeten eller sedan du/ni fått barn?
- Är dina barn utsatta på något sätt (psykiskt, fysiskt, sexuellt. Inkl. bevittnande, ) –> om ja (eller en känsla att det ändå är så) orosanmälan till socialtjänsten
- Bekräfta att våld är orätt, men kritisera eller skuldbelägg inte förövaren.
- Berätta att det aldrig är patientens fel
- Påtala att våld påverkar hälsan
- Motivera till fortsatt kontakt – med dig, kurator/psykolog (ALDRIG parsamtal!)
- Info om kvinnofridslinjen och -mottagningen, brottsofferjouren, Terrafem t.ex.
- Påtala att våld är brottsligt – erbjud hjälp att göra en polisanmälan, patienten bestämmer.
För att bedöma riskerna:
- Har våldet ökat i omfattning på sistone?
- Finns det risk för att våldet ökar nu när du har berättat?
- Har förövaren hotat att döda dig?
- Kan du återvända hem?
- Var befinner sig förövaren för tillfället?
- Har du någon du kan bo hos om du behöver lämna hemmet?
- Suicid-trappan
- Fråga alltid om barnen och var de befinner sig, om förövaren hotat eller gjort något mot dem
Dokumentation:
- Våldsutsatthet eller t.o.m. misstänkt våldsutsatthet ska dokumenteras – tecken, symtom. Fysiska skador ska helst fotograferas, mätas, beskrivas noga – kan behövas vid anmälan.