Kirurgi/urologi
Vårdhygien (ht14)
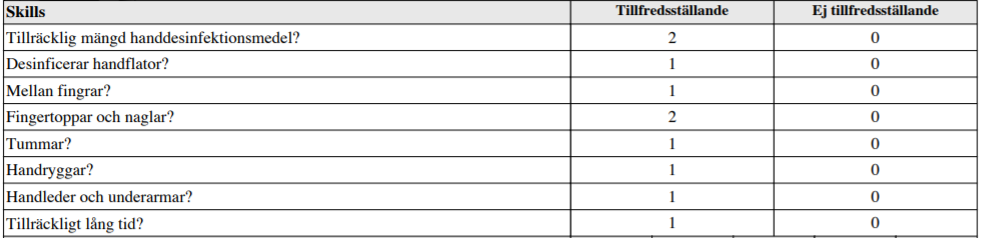
”Sprita dina händer enligt gällande hygienrutiner inför patientkontakt!
Berätta högt för bedömaren vad du gör och säg till när du är klar. Du har 6 minuter på dig”
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Handtvätt” för att se filmen Handtvätt i sterilium under T7 Kirurgi.
Bukstatus (vt13-ht15)
”Du är på en akutmottagning och skall undersöka buken på en vuxen patient som sökt pga buksmärta. I detta fall behöver du inte komma fram till någon arbetsdiagnos men du ska göra en klinisk undersökning av buken på ett sådant sätt att du kan få ett bra underlag för fortsatt bedömning. Anamnes och bakgrundsuppgifter har du redan tagit. Det framkom att smärtan är konstant och varat 2 dagar. Klinisk undersökning av hjärta och lungor samt undersökning av blodtryck är redan gjort med normalt fynd.
Berätta för läraren som är med vad du gör samtidigt som du utför olika moment i undersökningsrutinen av buken.
Du behöver inte motivera varför du gör ett visst moment. Du har inte tillgång till handskar eller förkläde. Patienten är identifierad, d.v.s. du behöver inte fråga patientens namn eller personnummer.”
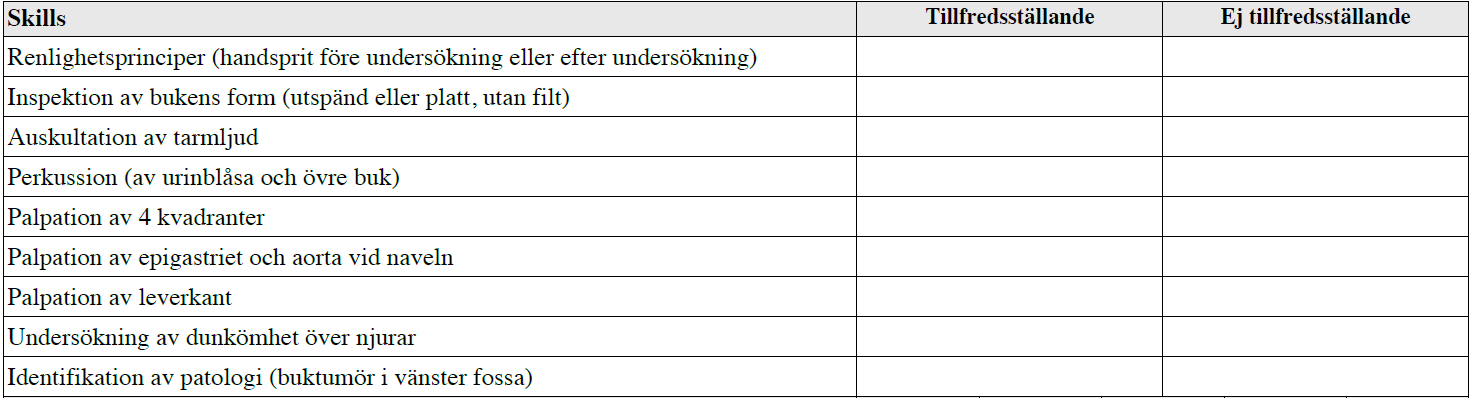
OBS! Detta är den enda versionen där patologi i vänster fossa funnits med. Vt13 & ht13 fanns dock istället detta med: ”Generering av stötvåg över buken – Ascites?”
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Bukundersökning” för att se filmen med samma namn under T7 Kirurgi.
Rektoskopi (ht14-vt17-ht18)
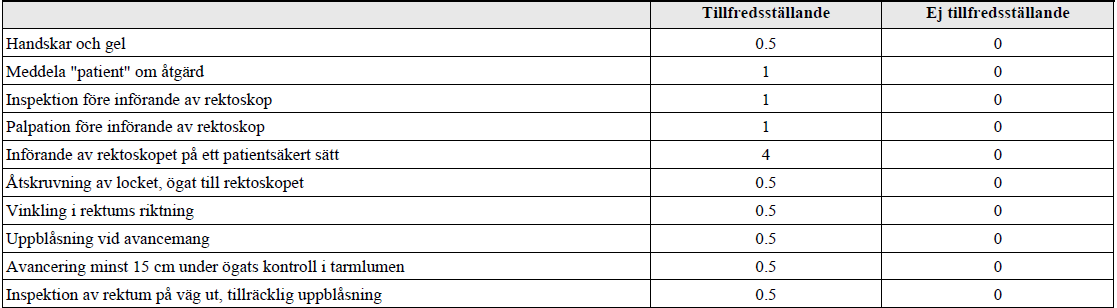
”Du är på en kirurgisk mottagning och skall undersöka anus och rektum på en vuxen patient. I examinationen använder vi en rektoskopiattrapp (torso). Du ska genomföra en rektoskopi som om det vore på en riktig patient.
Du är helt klar med patientidentifikation, anamnes och övrigt status som inte ska upprepas.
Ta på dig handskar och förkläde nu direkt (före signal) då du läst detta utanför undersökningsrummet.”
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Rektoskopi” för att se filmen Rektoskopi 1 (finns ej en uppföljare) under T7 Kirurgi.
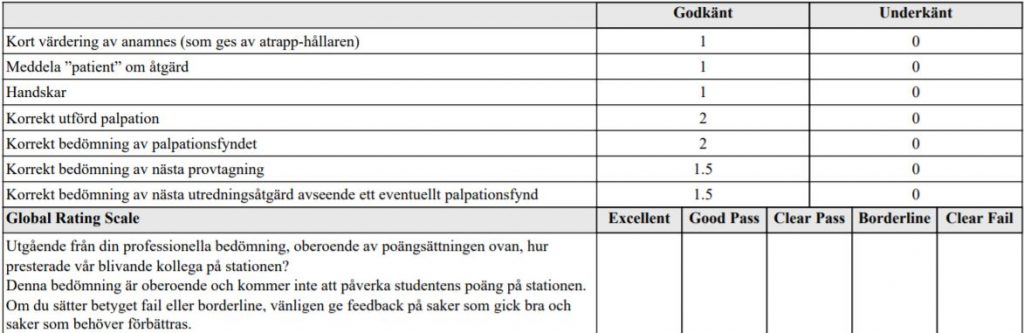
Prostata (ht18)
Du är på en kirurgisk mottagning och skall undersöka anus och
rektum på en vuxen patient. I examinationen använder vi en
prostatapalpations-attrapp (torso). Du ska genomföra en
prostatapalpation som om det vore på en riktig patient.
Du är helt klar med patientidentifikation, anamnes och övrigt status
som inte ska upprepas.
Du har 4 minuter på dig att undersöka prostata på patientmodellen,
du meddelas när ungefär 2 minuter gått.
Du ska även ställa minst tre viktiga nyckelfrågor till patienten, som är
direkt relevanta till den aktuella diagnostiska processen.
Hudsutur (ht12-ht17-ht18x2)
”Sårskada på hud, 2,5 cm lång, åtgärdas med 2 eller 3 enstaka monofila, icke-absorberbara suturer. Använd kirurgisk knut, som betecknas 2=1=1=1, alternativt råbandsknut, betecknad 1=1=1=1. Vi låtsas att du har sterila handskar när du börjar. Använd sutur och instrument som finns upplagt. Du har 6 minuter på dig att slutföra uppgiften.”
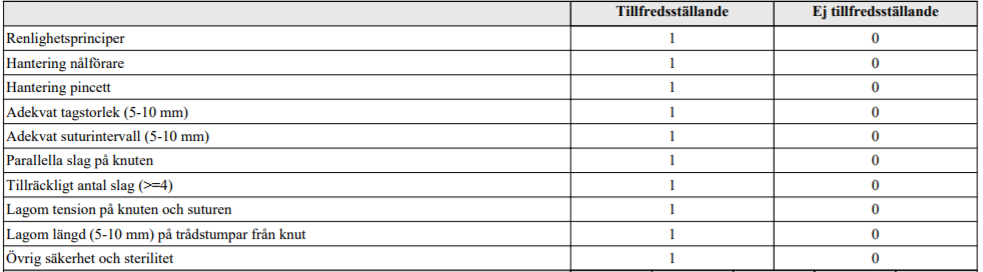
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på:
- ”Enkel sutur”
- ”Suturering”
- ”Grundgrepp” och
- ”Sax”
För att se filmerna med respektive namn under T7 Kirurgi.
Info – ”app” (ht12-vt13)
Dörrinfo alt 1 – ht12:
”Emily Grönvall är 7 år, tidigare helt frisk, bor med sin far som har ensam vårdnad. Hon kom in på natten vid 2-tiden med smärtor i höger fossa. Hon hade feber 38.2 gr. Labprover och ett akut ultraljud har gjorts som visar akut appendicit. Patienten är anmäld för akut op. Klockan är nu 08.00.
Du har nu 5 minuter på dig att förklara för barnet och hennes far varför man skall operera Emily och hur detta kommer att gå till. Samtidigt skall du svara på eventuella frågor från Emily och hennes pappa.”
Dörrinfo alt 2 – vt13:
”Emilia 27 år, tidigare helt frisk, sjuksköterska, bor med sin sambo. Inga barn. Ej rökare. Emilia kom in på f.m. till akutmottagningen med smärtor i höger fossa sedan 2-tiden på natten. Hon har kräkts, har feber 38.2 och man har tagit både labprover och gjort ett ultraljud som visar blindtarmsinflammation. Gyn har friat från gyn åkomma. Patienten är anmäld för akut appendektomi.
Du är underläkare och din överläkare har bett dig att informera patienten om operationen och svara på eventuella frågor. Du skall även assistera överläkaren vid operationen.”
Rättningsmall för ht12 resp. vt13 nedan:

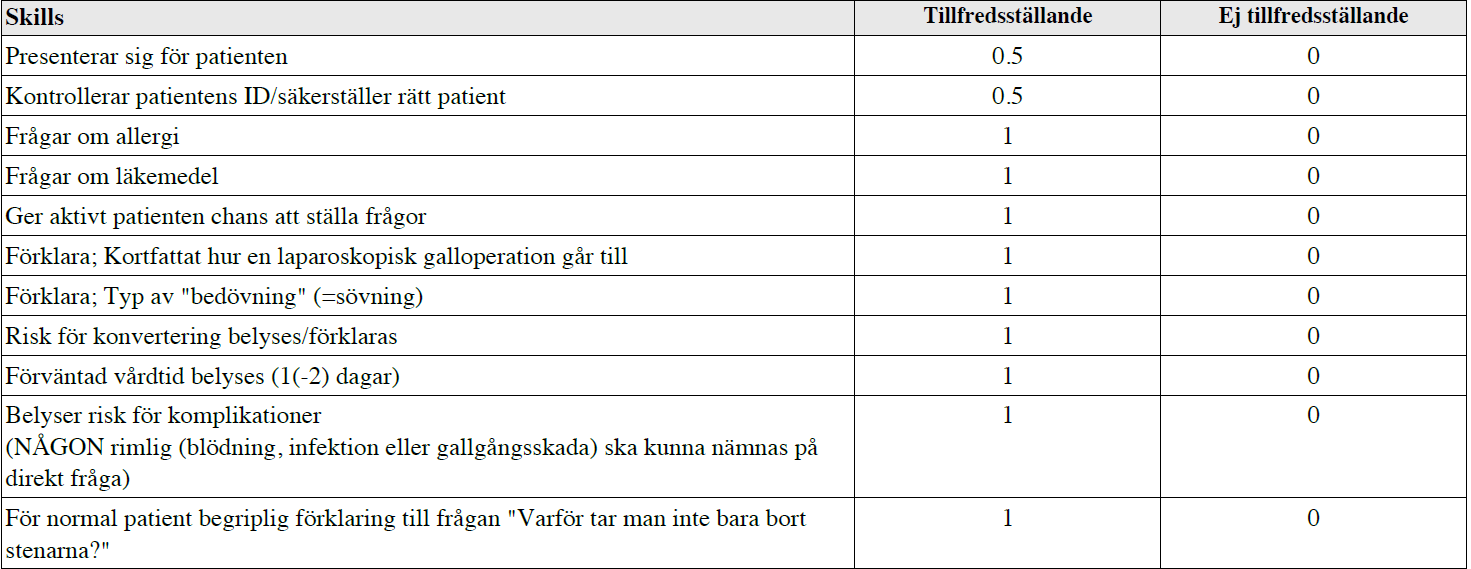
Info – ”lap-galla” (ht13-ht15)
”Du är underläkare och ska träffa Emilia Grönvall, 27 år, som ligger på plats L1 på din kirurgavdelning. Av den summariska inläggningsanteckningen framgår att hon varit frisk tidigare i livet men att hon senaste året haft 8 gallanfall, varav 4 lett till besök på akuten.
Hon kommer nu för att genomgå en laparoskopisk cholecystectomi. Status är ua och ska inte göras om. Du hittar den person Du ser framför Dig sittandes med en god bok i en fåtölj på rummet.
Komplettera anamnesen med det som absolut behövs inför preop-bedömning och operation och verkar ha missats. Informera henne om operationen och besvara eventuella frågor.”
Anamnes inför op (allergi) (vt15)
”Din uppgift är att inför en bukoperation där patienten skall sövas ta upp en anamnes beträffande eventuell allergi/överkänslighet.
Har patienten någon allergi/överkänslighet som påverkar planeringen av operationen? Om ja, vilken typ av allergi/överkänslighet och mot vad?
Du behöver inte föreslå några prover, bara ta anamnes”
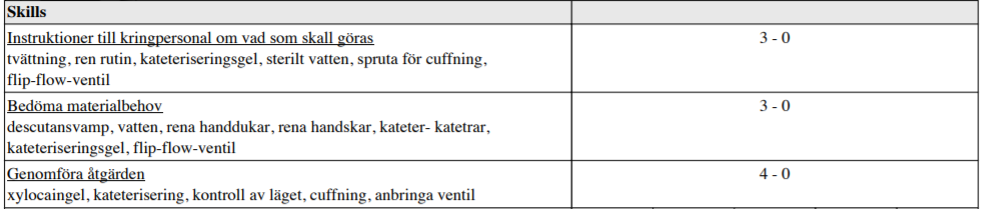
KAD-sättning (ht12-ht14)
”Herr A, 75 år, tidigare frisk, inga mediciner men anamnes på en tids tilltagande blåstömningsbesvär, kommer till akutmottagningen med anamnes på låga buksmärtor samt en resistens i bukens nedre del. Han har inte kunnat miktera – det har bara kommit några droppar – under cirka 12 timmar. Det tränger till vattenkastning hela tiden. Patienten informeras om planerad åtgärd.
Du skall:
a) Instruera kringpersonal om materialbehov samt övriga rutiner
b) Genomföra åtgärden”
Tips på länkar:
Man: https://www.vardhandboken.se/texter/kateterisering-av-urinblasa/kad-man/
Kvinna: https://www.vardhandboken.se/Texter/Kateterisering-av-urinblasa/KAD-kvinna/
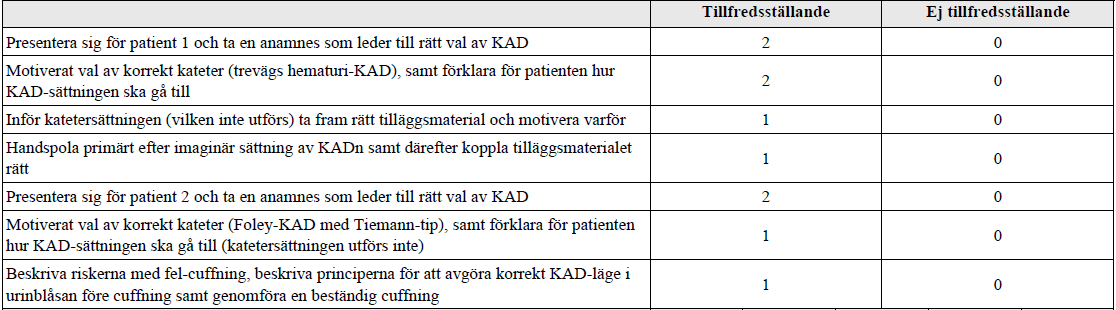
Kateterlära (ht16-ht17-ht18)
”Du befinner dig på en akutmottagning och har två urologiska patienter med 2 typer av akut avflödeshinder. Du behöver både snabbt och korrekt kunna bestämma dig för individuella kateterval (KAD) för respektive patient: anamnesen är A.O. För första patienten finns dessutom labdata. Du ska kunna förklara momenten för patienten samt även förklara om felcuffningsriskerna.”
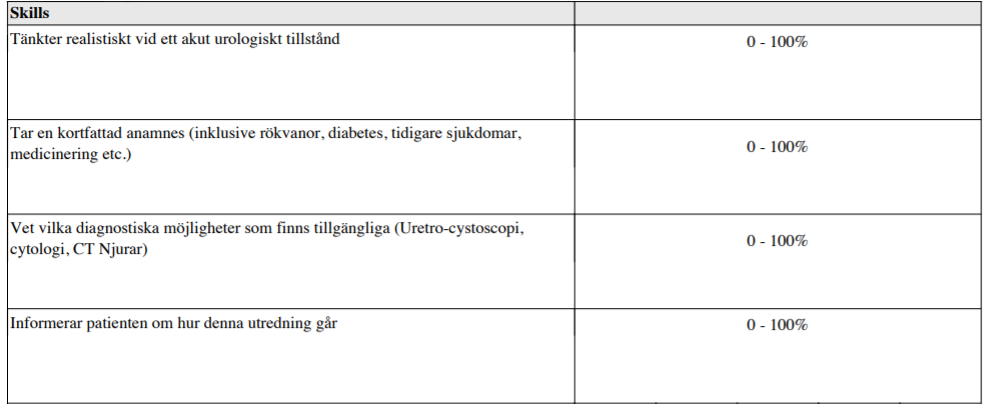
Makrohematuri (vt15)
”Du är underläkarvikarie på en urologisk klinik. Som jourfall kommer, efter telefonremiss från en hälsocentral, en 65-årig man (herr A), som söker på grund av att han i går kväll märkte att hela urinportionen vid vattenkastning var kraftigt rödfärgad. Han upplevde inga smärtor eller andra symtom i samband med detta. Vid vattenkastning i dag på morgonen var urinen svagt rödfärgad och innehöll några små koagler. Han har aldrig sett denna färg på urinen tidigare.
Du skall:
- Ställa en arbetsdiagnos.
- Ta en kort anamnes
- Ta ställning till den vidare utredningen
- Informera patienten om hur de olika utredningsmomenten går till”
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Akut urologi” för att se filmen med samma namn under T7 Urologi. (Lång)
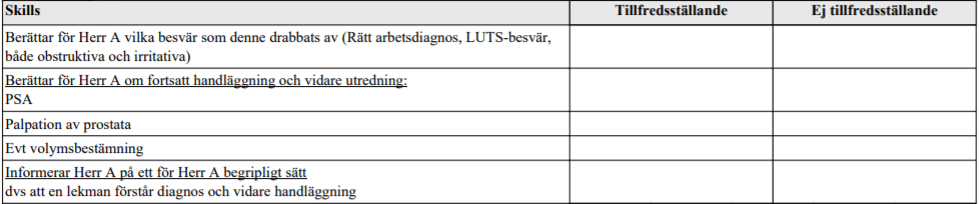
LUTS (ht15-vt16)
”Herr A, 68 år, kommer på remiss från sin hälsocentral på grund av tilltagande vattenkastningsbesvär. Sedan ett par tre år har han fått allt trögare att kasta vatten. Strålen har blivit svagare, han får miktera oftare, även nattetid. Ibland känner han att blåsan inte tömts helt vid avslutandet av miktionen. Trängningarna har blivit allt mer krävande. Han är ganska frisk sedan tidigare.
Du skall:
- På grundval av anamnes och gjorda undersökningar ställa en arbetsdiagnos.
- Ge förslag till eventuellt ytterligare undersökningar.”
Tilläggskommentarer (bör dubbekollas):
Med volymsbestämning menas volymsbestämning av prostata (med ultraljud).
Det kan i detta läget också vara bra att kolla en bladderscan (han kanske inte tömmer ordentligt – vilket kan ge trängningsbesvär).
Att be pat fylla i miktionslista är aldrig fel och att göra en flödesmätning för att påvisa /få ett mått på obstruktiviteten är också bra.
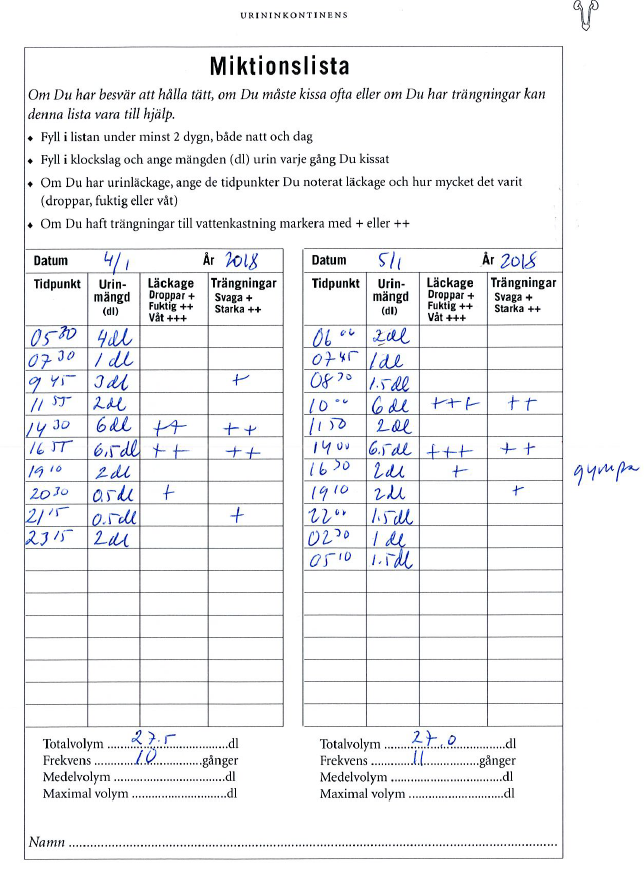
Urininkontinens – står dock under PU/AM och inte urologi (ht17-)
”Patienten är en kvinna i 60-årsåldern, lärare och sambo.
Du har träffat patienten vid ett besök för två veckor sedan, då berättade patienten att hon har besvär av urinläckage sedan 5-10 år, läcker både då hon hostar och nyser och i samband med trängningar. Hon får använda inkontinensskydd hela dagarna. Hon har aldrig haft urinvägsinfektion eller blod i urinen och är helt frisk i övrigt. Hon använder inga läkemedel. En gynundersökning var normal vid förra besöket. Hon har med sig en miktionslista vid dagens besök. En bladder scan visar 40 ml resturin idag och urinstickan är utan anmärkning. B-glukos 5,2 mmol/l.
Din uppgift är nu att genomföra en kort konsultation, ge en samlad bedömning av utredningen (inklusive miktionslistan) och i samråd med patienten ge förslag till åtgärd och uppföljning.
Du har 6 minuter till ditt förfogande. Klinisk undersökning ingår ej i uppgiften.”

Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Inkontinens” för att se filmen Inkontinens erektion infertilitet unde T7 Urologi.
Status – Scrotum (vt17)
”Du befinner dig på en urologmottagning där du träffar totalt fyra personer som söker med olika tillstånd i scrotum. Två av dessa har inga patologiska fynd och uppfattas som normaltillstånd.
Efter palpation så ska du ange arbetsdiagnoser alt. ”normal”.
Du ska föreslå nästa steg i utredningen, och därefter – när svar finns från nästa utredningsmoment – föreslå en slutdiagnos.
För varje slutdiagnos (två patienter) ska du föreslå en handläggning och förklara kortfattat för patienten.”
Tilläggskommentarer (bör dubbelkollas):
T.ex. Testistumör – känt en knöl, ibland (sällan) söker de pga smärta. UL (ultraljud).
Varikocele – tyngdkänsla, palpatoriskt som maskar – försvinner ev. i liggande (inte om orsakat av retroperitoneal tumör). Testa lägga pat ned och undersök. Om ej försvinner –
DT buk.
Spermatocele – knöl i epididymis, dvs högre upp jämfört testikel. Sällan ont. UL.
Hydrocele – fluktuerande volymsökning, genomlysbar med ficklampa
Epididymit – smärta, rodnad, svullnad, värme. Ev. oskyddat sex (unga män). Symtom med
sveda, flytningar, trängningar kan förekomma. Klamydiatest. UL behövs ej men kan visa
ökat blodflöde.
Testikeltorsion – akut smärta. Inga statusfynd säkra, inte heller UL. Explorera på op om
misstanke.
Torsion av Morgagnis hydatid – smärta. Ev. ses blue dot-sign vid genomlysning.
Trauma med ruptur av tunica albuginea. UL.
Denna sida var rätt pedagogisk för UL testes: https://www.startradiology.com/internships/urology/scrotum/scrotal-ultrasound/
Onkologi
Knölar på halsen (ht12-ht13)
”Detta handlar om ett besök på akutmottagningen där du arbetar som jourläkare. Nästa patient söker för knölar på halsen.
De färdigheter som bedöms är din förmåga att ta anamnes på ett sätt som hjälper dig att få en bild av patientens eventuella sjukdom till grund för fortsatt diagnostik och utredning. Ditt bemötande av patienten och förmåga att kommunicera med patienten bedöms även.
Du får ingen ytterligare information annat än den patienten ger dig. Ingen undersökning av patienten skall utföras.”
Ht12 resp. vt13 rättningsmall nedan:
Tilläggskommentarer (bör dubbelkollas):
Primärtumör/organsymtom vid knölar på halsen – t.ex. från ÖNH-område: sår på tunga/annat svårläkt sår, ensidig nästäppa/lock för örat, heshet >3v, sväljsvårigheter/globuskänsla m.m.
Status – lgll-palpation (ht12-ht14)
”Du har nyligen tagit upp anamnes på en afebril patient som söker akut med en veckas anamnes på knölar på halsen bilateralt.
Din uppgift är nu att utföra ett utförligt lymfkörtelstatus på patienten.
Din färdighet att utföra lymfkörtelstatus kommer att bedömas såväl som din förmåga att samverka med patienten i undersökningssituationen.”
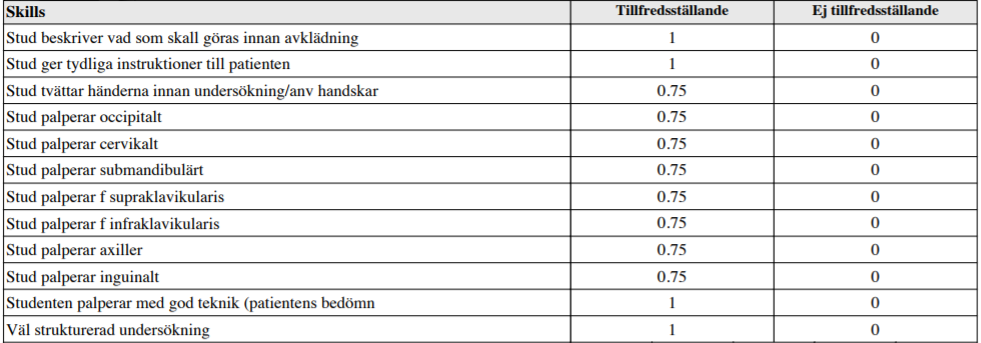
OBS! På T6-stationer står även submentalt, i käkvinklar, retroaurikulärt, cervikalt – framför resp bakom SCM samt informerar patienten
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Lymfkörtel” för att se filmen Lymfkörtel undersökning (särskrivet) under T7 Onkologi.
Anamnes – Knöl i bröstet (vt17-ht18)
”Du arbetar som vikarierande underläkare på en vårdcentral. En kvinna i 50-års åldern söker då hon noterat en knöl i bröstet.
Här bedöms din färdighet att ta en adekvat och riktad anamnes avseende resistens i bröstet samt planera för första stegen i utredningen samt delge detta till patienten.
Du har 6 min på dig att ta anamnes och förklara planerad utredning. Inget status skall utföras på den här stationen!”
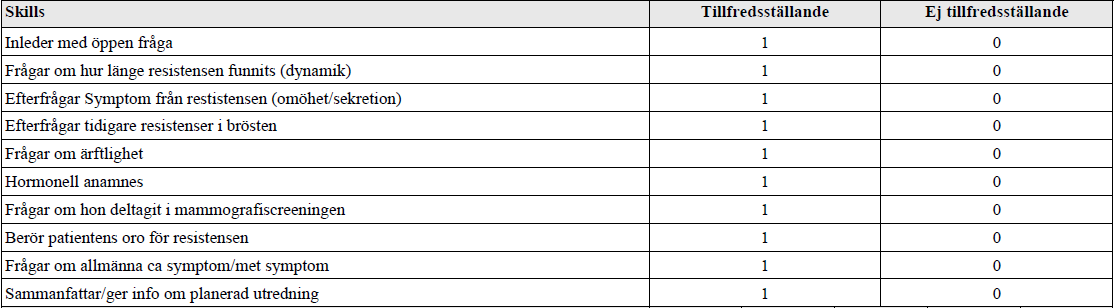
Tilläggskommentarer (bör dubbelkollas):
Hormonell anamnes – t.ex. preventivmedel (p-piller m.m.), antal graviditeter och förlossningar, hormonersättning vid klimakteriet osv.
Allmänna cancersymtom – t.ex. viktnedgång, nattliga svettningar, ont någonstans – t.ex. ryggen
Forts. status knöl i bröstet – bröstpalpation (vt17-ht17-ht18x2)
”Du har precis pratat med en 52-årig kvinna som söker för en knöl i höger bröst. Här bedöms din färdighet att utföra bröstpalpation på en docka.
Du skall genomföra en bröstpalpation och under tiden kommunicera med dockan som om den vore en patient. Sammanfatta ditt palpationsfynd för patienten när du är klar. Du har 6 min på dig. Blir du klar tidigare så avsluta med orden ”Jag är färdig”. ”

Intressanta filmer på Moodle för detta område:
Sök i Umuplay på ”Bröstundersökning” för att se filmen med samma namn under T7 Kirurgi.
ONK anamnes lungcancer (ht18)
Detta handlar om ett besök på akutmottagningen där du arbetar som jourläkare. Nästa patient har en känd lungcancer med metastasering till lever och lunga. Patienten söker nu för tilltagande värk i ryggen. De färdigheter som bedöms är din förmåga att ta anamnes på ett sätt som hjälper dig att få en bild av patientens eventuella sjukdom till grund för fortsatt diagnostik och utredning. När du är färdig med din anamnes vill vi att du kort återkopplar till patienten vad som kommer att ske och hur du bedömer situationen. Ditt bemötande av patienten och förmåga att kommunicera med patienten bedöms även. Ingen undersökning av patienten skall utföras. När du är klar med anamnes och återkoppling säger du det till patienten: tex ”då är jag klar” alternativt avbryts ert samtal när full tid gått.
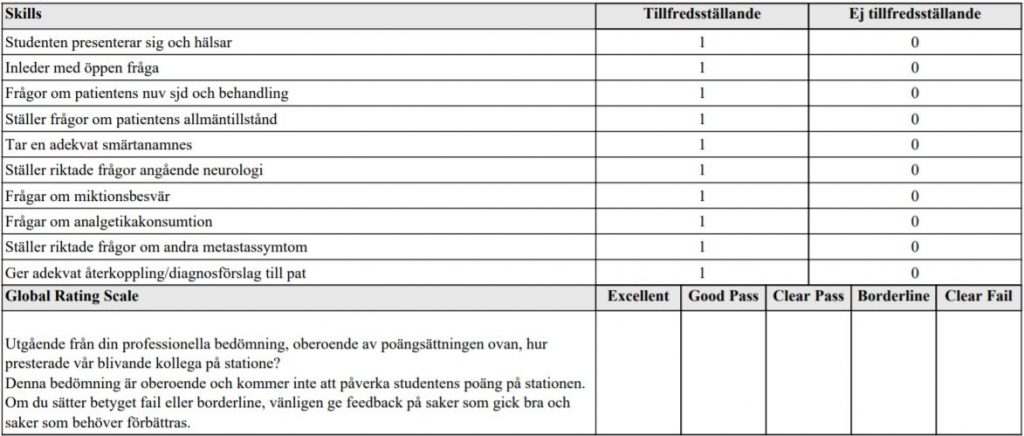
forts. ONK lungcancer
Du är onkologjour och har träffat en patient som kommit till
akutmottagningen. (Den är den patienten som du mötte på förra
OSCE-stationen.)
Du har beslutat att lägga in patienten på onkologens vårdavdelning.
Det är fullt på huset men du har tilldelats en säng efter viss
övertalning.
Du skall nu rapportera patienten till ansvarig sköterska på
avdelningen. Sammanfatta situationen och rapportera till ansvarig
avdelningssköterska din bedömning, planerad utredning samt
ordinera det som skall göras ikväll.
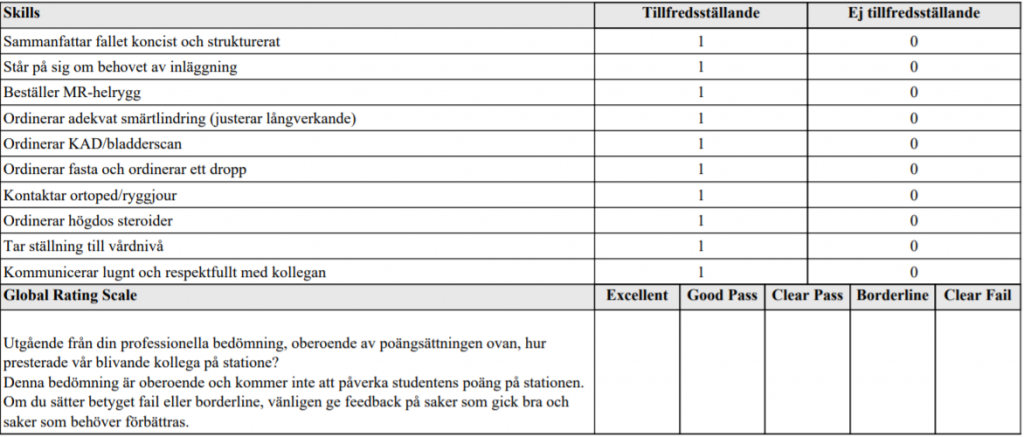
Anamnes met. koloncancer (vt15-ht15)
”Detta handlar om ett besök på akutmottagningen där du arbetar som jourläkare. Nästa patient har en känd metastaserad koloncancer. Patienten söker nu för buksmärtor och andfåddhet.
De färdigheter som bedöms är din förmåga att ta anamnes på ett sätt som hjälper dig att få en bild av patientens sjukdom till grund för fortsatt diagnostik och utredning. Ditt bemötande av patienten och förmåga att kommunicera med patienten bedöms även.
Du får ingen ytterligare information annat än den patienten ger dig.
Ingen undersökning av patienten skall utföras. Fokusera på det som är viktigt för handläggningen av patienten idag.”

Forts. met. kolonca – status (vt15-ht15)
”Du har nyligen tagit upp anamnes på en patient med metastaserad koloncancer som nu söker akut med två veckors anamnes på andfåddhet och smärtor i övre delen av buken.
Din uppgift är nu att utföra ett riktat relevant onkologiskt statuspå patienten. Din färdighet att utföra status kommer att bedömas såväl som din förmåga att samverka med patienten i undersökningssituationen.”
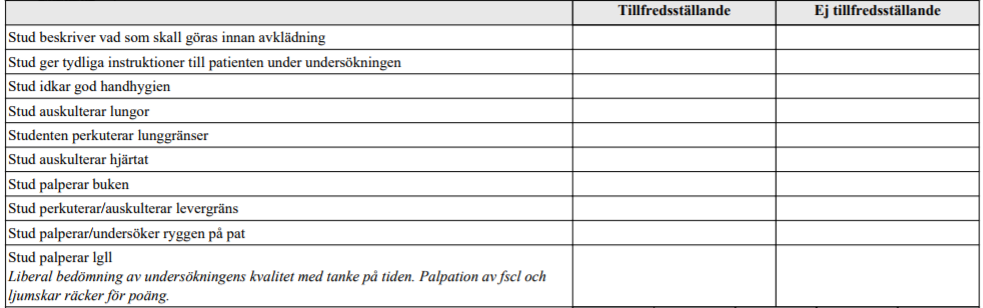
Ryggont pat med cancer (vt16-ht16)
”Detta handlar om ett besök på onkologmottagningen där du arbetar som vikarie. Nästa patient har lungcancer med metastaser till skelettet. Pat söker nu för tilltagande värk i ryggen.
De färdigheter som bedöms är din förmåga att ta en anamnes på ett sätt som hjälper dig att få en bild av patientens tilltagande besvär till grund för fortsatt diagnostik och behandling av smärtorna.
Ditt bemötande av patienten och förmåga att kommunicera med patienten bedöms även. Du får ingen ytterligare information annat än den patienten ger dig. Ingen undersökning av patienten skall utföras.”
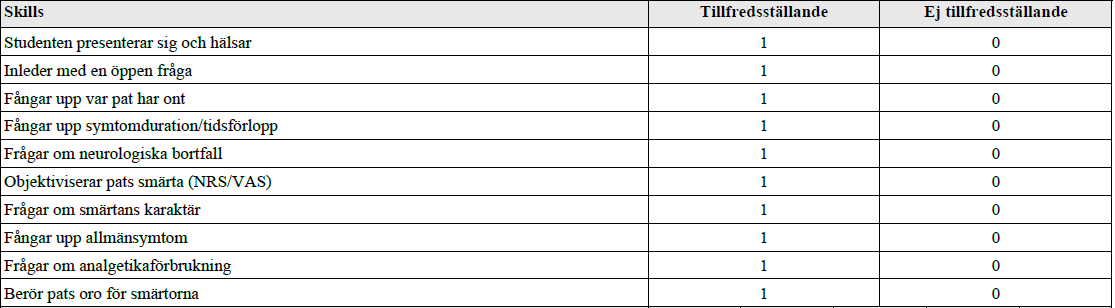
Forts. ryggont cancerpat (vt16-ht16)
”Detta handlar om ett besök på onkologmottagningen där du arbetar som vikarie. Du har nyligen träffat en patient med skelettmetastserande lungcancer. Pat söker för tilltagande värk i bröstryggen.
De färdigheter som bedöms är din förmåga att utföra ett status på ett sätt som hjälper dig att få en bild av patientens tilltagande smärtor till grund för fortsatt diagnostik och behandling .
Ditt bemötande av patienten och förmåga att kommunicera med patienten under undersökningen bedöms även.
När du är klar med ditt status avslutar du med ett förslag på åtgärd. ”
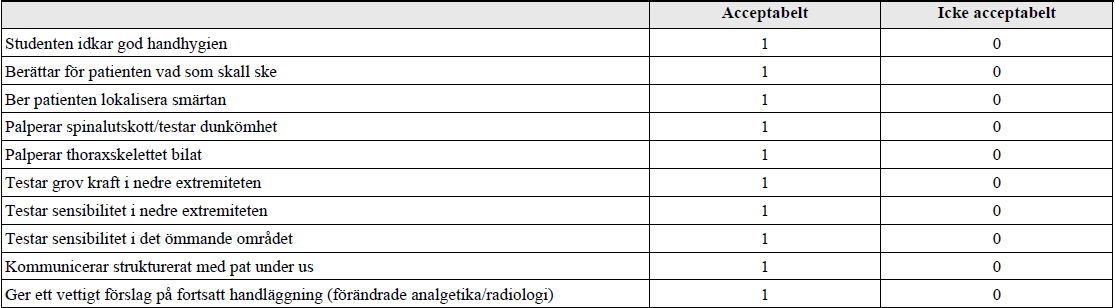
Neutropen feber efter cyt (ht17-)
”Du är onkologjour och blir kallad till avdelningen. Där träffar du Eva som fått sin första cytostatikabehandling med anledning av bröstcancer. Hon söker akut pga feber och trötthet. Det är ganska fullt på kliniken men det går nog att få in en till patient.
Prover tagna vid ankomsten till avdelningen visar Hb 81 (ref 117-153 g/L), LPK 0,3 (ref 3,5-8,8 109/L) och Trombocyter 133 (ref 165-387 109/L). CRP 32 (ref <3 mg/L). Temp 39°C. BT 100/60. Puls 99 och Andningsfrekvens 18.
Din uppgift är nu att utvidga anamnesen, kortfattat berätta för patienten vad som hänt och hur du bedömer situationen.”
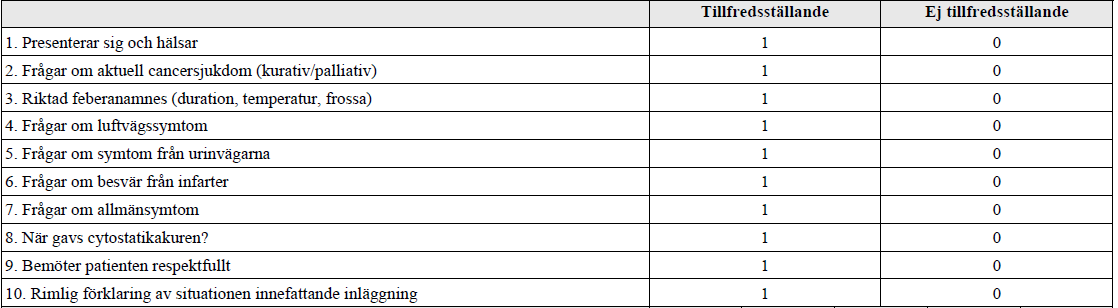
Forts. neutropen feber – SBAR (ht17-)
”Du är onkologjour och har träffat Eva som kommit upp på avdelningen utan att först ha passerat akuten. Hon har feber och hosta efter sin första cytostatikabehandling med anledning av bröstcancer. Du har beslutat att lägga in henne på onkologens vårdavdelning. Det är fullt på huset men du har tilldelats en säng till Eva efter övertalning.
Prover tagna vid ankomsten till avdelningen visar Hb 81 (ref 117-153 g/L), LPK 0,3 (ref 3,5-8,8 109/L) och Trombocyter 133 (ref 165-387 109/L). CRP 32 (ref <3 mg/L). Temp 39°C. BT 100/60. Puls 99 och Andningsfrekvens 18. Ytterligare prover har inte tagits ännu.
Du skall nu rapportera Eva till ansvarig sköterska på avdelningen. Sammanfatta situationen och ordinera det som skall göras ikväll.”
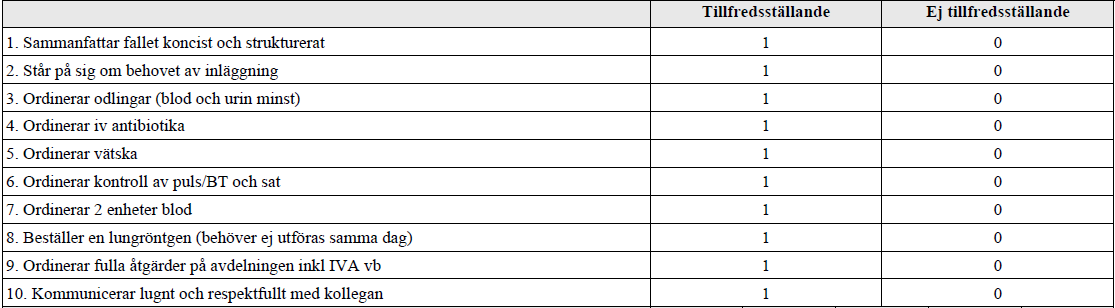
Tilläggkommentarer (bör dubbelkollas):
– Iv antibiotika – t.ex. Meronem 0,5 g x 4. Detta enl. Janusinfo och Internetmedicin.
Anestesi
Administering i.v. läkemedel (ht17-)
”Du är underläkare på anestesin och har en sövd patient på operation med lågt blodtryck som behöver få det inotropa läkemedlet Efedrin intravenöst.
Din uppgift är att bereda en spruta med Efedrin 5 mg/mL och ge en dos på 10 mg Efedrin i en droppinfart.”
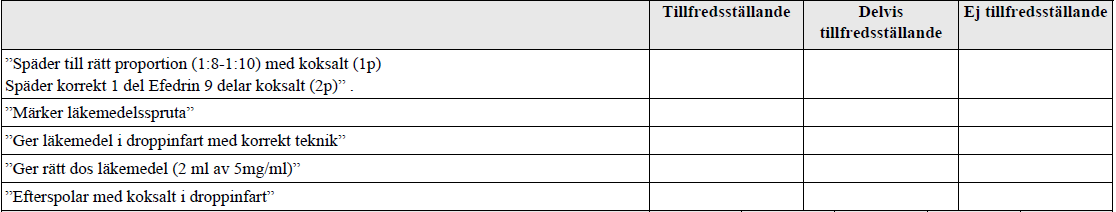
Här exempel på läkemedelsberedning/spädning: https://media.medfarm.uu.se/play/video/2057
Ortopedi
OBS! Alltid avklädd patient. Undersök alltid närliggande led också (på OSCE – ev. visa intention att undersöka närliggande led)
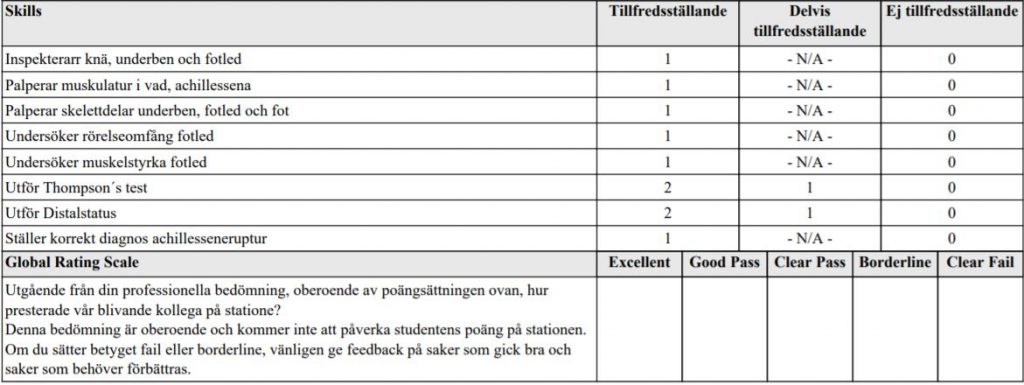
Hälsena (HT18)
Du jobbar som underläkare på en akutmottagning.
Patrik 44 år, inkommer till akutmottagningen efter att fått plötslig
smärta i höger fotled och underben i samband med tennisspel. Han
inkommer haltandes med smärta.
Undersök Patrik, rapportera fortlöpande vad och varför du gör varje
moment i undersökningen och meddela diagnos.
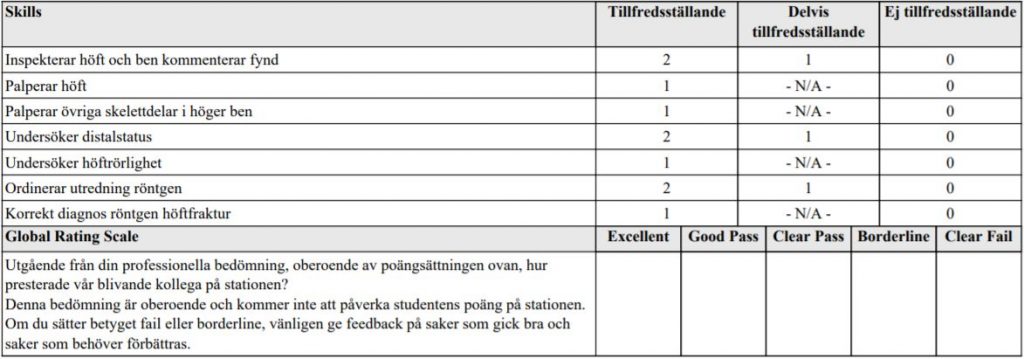
Höftstatus (ht12-ht13-ht18)
”Du jobbar som underläkare på en vårdcentral. Herr Karlsson är 72 år och söker pga ont i HÖ höft sedan 6 månader.
Undersök hans höfter och rapportera högt fortlöpande vad du finner under undersökningen”
ht18 svarsmall nederst
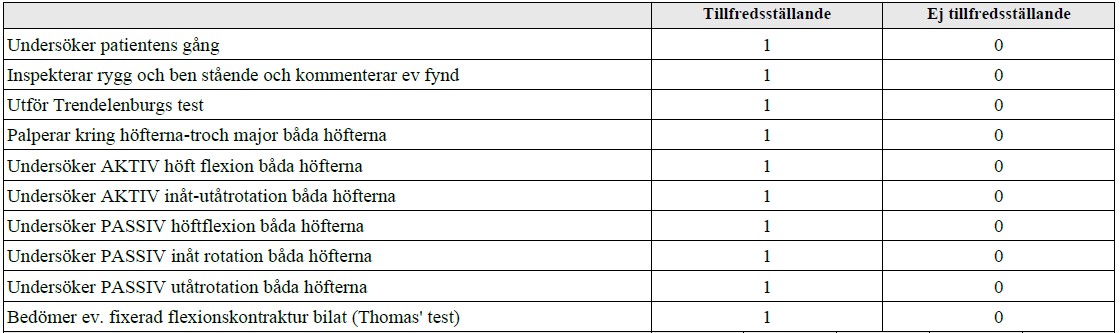
Tilläggskommentarer (OBS! Kan behöva dubbelkollas)
- Inspektion av gång: antalgisk hälta/duchennes tecken – vill avlasta smärtande höft eller symmetrisk gång?
- Vid avklädning – ex vill ej flektera höft, tar av sig sockar med andra fotens stortå
- Inspektion rygg/höft – svullnad? Rodnad? Missfärgning? Glutealatrofi?
- Trendelenburg – kom ihåg att man testar glutealmusklerna på samma sida som benet man står på
- Lägg pat ned för att palpera – vid liggande kan man även se ev. misstänkt flexionskontraktur, olika benlängd.
- Palpera – bäckenstabilitet (tryck uppifrån), crista iliaca, trocanter major, höftled (palperas i ljumskar). Står även att man ska palpera lårmusklerna inkl quadriceps, ITB, adduktorer, hamstrings och glutealmuskler i statushäfte vi fått på ortoped-placeringen.
- Kom ihåg att alltid jämföra båda ben och att börja med det friska vid rörelsetester
- Thomas test kan kollas i samband med undersökning av flexion – ena höften flekteras och hålls kvar, se om det andra benet lyfter eller ligger plant. Flexionskontraktur = extensionsdefekt, extension måste sällan kollas på annat sätt.
- Konstigt att inte ab- och adduktion kollas – ska då hålla hand över bäckenet för fixation.
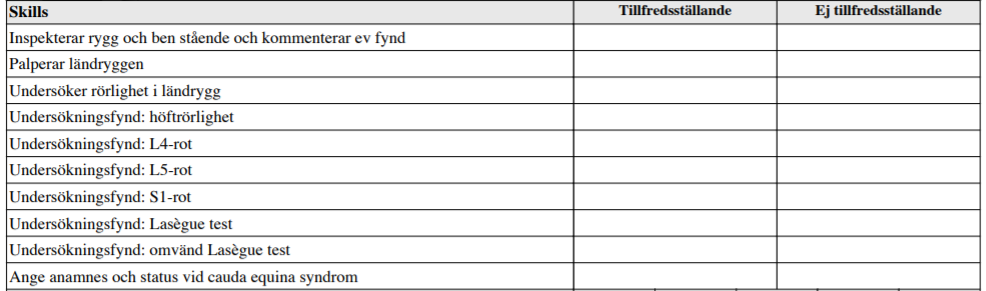
Ryggstatus – ländrygg (ht13-vt17)
”Du jobbar som underläkare på en vårdcentral. En tidigare frisk NN söker för ont i ryggen med utstrålning i hö ben och utsida fot sedan 3v tillbaka.
Undersök NN rygg och rapportera fortlöpande vad du finner vid undersökningen”
Tilläggskommentarer (bör dubbelkollas):
- Undersök alltid närliggande led inom ortopedin – ländrygg-höft
- Laségue – straight leg raise – höj rakt ben tills smärta, endast positiv till ca 60 grader, därefter ospecifikt/mer talande för ont från hamstrings. Hör var det strålar (L4, L5, S1 utbredningsområden). Notera vid hur många grader smärtan uppkommer.
- Förstärkt Laségue – Sänk benet något från smärtande nivå uppnådd ovan, dorsalflektera fot och hör om samma smärta/utstrålning uppkommer
- Korsad Laségue – vid strålning i samma ben då man lyfter det andra.
- Omvänd Laségue – ligga på mage, 90 grader i knät, lyft upp ben. Positivt om ont i låret. Görs vid misstanke om bråck/annat proximalt om L4.
Motorik:
- Dorsalflexion i fotled i liggande, mot motstånd – L4
- Extension i tår i liggande, mot motstånd – L5
- Plantarflexion i fotled i liggande, mot motstånd – S1
Sensorik:
- Medialsida underben, ned till med malleolen – L4
- Lateralsida anteriort underben + fotrygg – L5
- Posteriort underben + lateralsida fot – S1
Reflexer:
- Patellarsena – L4 (i sittande med hängande ben alt liggande och knät lyfts något flekterat av us)
- Akillessena – S1 (ex i liggande med vrist uppvikt över det andra benet och fot hängande, dorsalflektera fot och känn reflex = plantarflexion)
- Babinski för att diffa mot högre motorneuronskada.
Cauda equina-symtom:
- Kisseriet – kan du kissa? Känner du dig kissanödig?
- Har du haft svårt att hålla avföring?
- Har du förändrad känsel i underlivet? Ridbyxeanestesi
+ Vid misstanke: Gör PR – sfinktertonus? Kolla känsel perianalt/i perineum och ev. bladderscan.
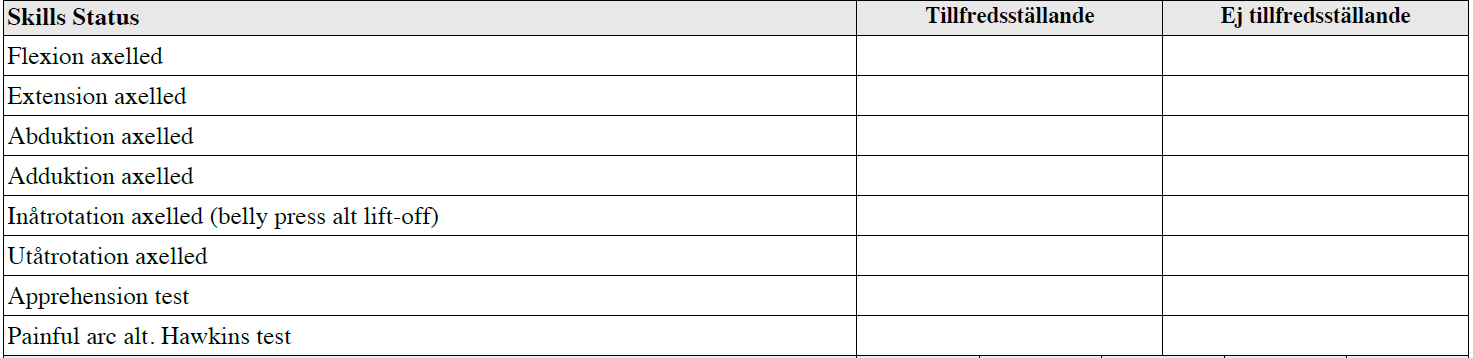
Axelstatus (vt 14-ht17)
”Du är på ortopedmottagningen. Pat är 33 år med långvariga axelledsbesvär. Rtg axelled ua
Din uppgift:
- Visa hur du undersöker axelledsrörlighet.
- Visa en test för att undersöka axelleden vid misstänkt instabilitet och en test för att
- undersöka axelleden vid impingement.
- Berätta högt vad du gör
- Patienten kan undersökas i stående och liggande!”
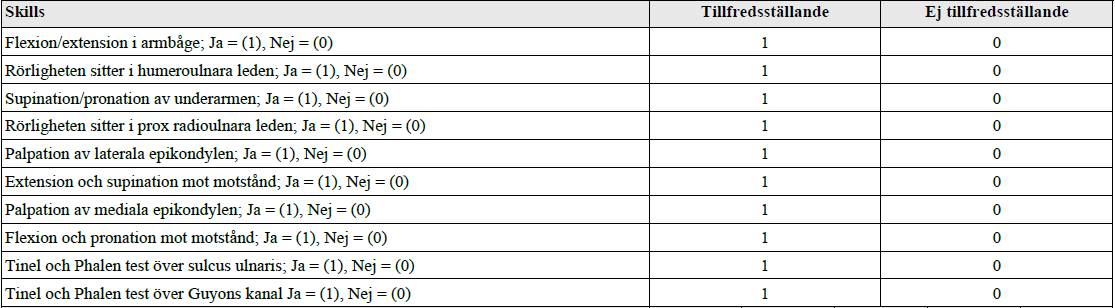
Armbågsstatus (vt16)
”Du är på ortopedmottagningen. Pat är 22 år med armbågsbesvär. Din uppgift: Visa hur du undersöker rörligheten av armbåge. Berätta i vilken del av armbågen varje rörlighet sitter. Visa de specifika testerna för att utesluta epikondyliter och inklämning av nervus ulnaris i armbågs- och handledsnivå. Patienten undersöks i sittande! ”
Tilläggskommentarer (bör dubbelkollas)
Tennisarmbåge/Lateral epikondylit?
- Provokationstest – extensionstest och supinationstest i handled mot motstånd (dvs 2 separata tester). Pat kan ha händer i knät med handflata ned. Positiva om smärta lateral epikondyl.
Golfarmbåge/medial epikondylit?
- Provokationstest – flexionstest, pronationstest mot motstånd (samma). Händer i knä med handflator upp.
Ulnaris-entrapment?
- Hög? Knacka över sulcus nervi ulnaris i mediala epikondylen, Phalens test (håll armbåge flekterad maximalt med rak handled – 30 s. Utstrålning/pirrningar/smärta ulnart, både dorsalt och palmart?
- Låg? Knacka över Guyons kanal i handled, Phalens test (böj maximalt i handled, 30 s.) Utstrålning m.m. bara ulnart palmart?
Knästatus – stabilitet (vt13-ht16)
”Patienten har haft akut knätrauma. Punkterad på 80 mL hemartros Rtg knä neg
Din uppgift: Visa hur du gör en stabilitetsundersökning av knäet. Berätta högt vad du gör. Patienten skall endast undersökas i liggande!”
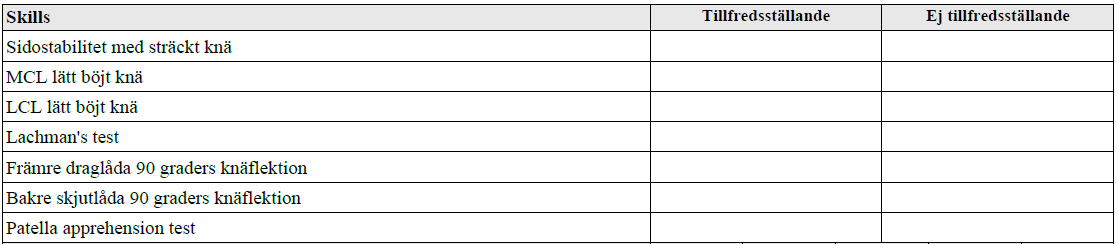
Tilläggskommentarer (bör dubbelkollas)
Kollateralligamenten
- Pat ligger på rygg. Lyft pats ben, kläm fast foten mot thoraxvägg, vilade på höftbenskam. Håll en hand vid vristen och en hand vid pats knä. Vackla sedan patientens knä rakt medialt med 0 resp 30 graders flexion i pats knä. Byt grepp, testa lateralt.
Främre korsbandet
- Lachmans test – då man vid akut skada inte kan flektera 90 grader i knät.
- Alt 1: Pat ligger på rygg. Höger hand greppar högt upp på vaden mot knävecket, vänster greppar långt ned på lår, ovan patella. Kläm åt hårt! Undersökares armbåge hålls mot sidan av kroppen, rucka underben mot sig.
- Alt 2: Pat sittandes på brits, undersökare sittande på stol. Kläm fast fot i 20-30 grader (naturligt mest glappande läget). Annan person trycker ned låret. Rucka med båda händer.
- Draglåda – ej akut. Höft flekterad 45 grader, knä 90 grader. Fot fastklämd. Använd båda händer och dra underben mot dig.
Bakre korsband:
- Skjutlåda och låt pat ligga med 90 grader flekterat knä, tryck underben/vänta och se – insjunkning?
Patellarligamentet – Apprehensiontest:
- Pat ligger på rygg med extenderat ben, testa att förskjuta patella ut lateralt – om pat spänner emot direkt och får obehagskänsla = talande för luxationstendens. Alt. flexera i höft och knä, sänka ned långsamt så att båda leder extenderas + lateralförskjuta patella samtidigt.
Fotledsstatus (ht 14)
”Du är på ortopedmottagningen. Pat är 42 år med tilltagande fotledsbesvär senaste 6 månaderna. Rtg fotled och fot ua Din uppgift: Visa hur du undersöker blodcirkulation, rörlighet och stabilitet i fotleden och foten. Berätta högt vad du gör. Patienten kan undersökas i liggande!”
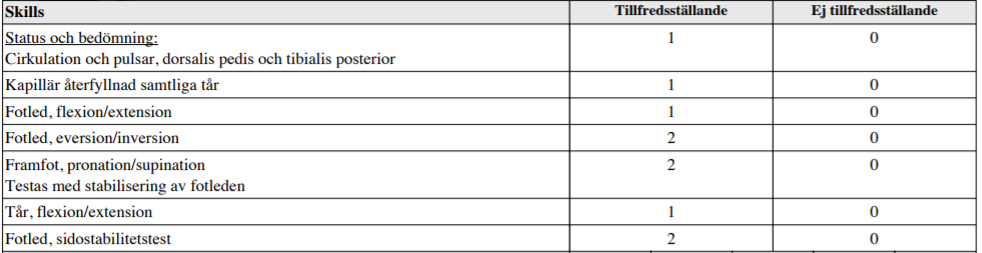
Tilläggskommentarer (bör dubbelkollas)
Stabilitetstester för fotleden =
- Främre draglåda – ATFL
- Inversionstest – test av lig cuboideum
- Utåtrotations- och kompressionstest – syndesmos
Ovan tester enl. https://www.lakartidningen.se/EditorialFiles/7F/%5BCM7F%5D/CM7F.pdf där de också beskrivs.
Gipskontroller 1 – Bilder saknas (vt14-ht14)
”Vilket gips matchar vilken fraktur?
- A. Skafoideum
- B. Underarm
- C. Fotled
- D. Underben
- E. Metakarpal
- F. Handled
- G. Humerus
- H. Patella
Ett av bandagen är dåligt och kan skada patienten. Ringa in motsvarande bokstav (F)”
Tilläggskommentar (bör dubbelkollas):
– Diafysära frakturer (t.ex. underben, underarm) – närliggande leder måste immobiliseras, om möjligt (svårt att immobilisera höft och axel vid femur och humerusfrakturer, görs inte).
– I övrigt ska leder som inte riskerar att påverka frakturen om de är rörliga, få vara just rörliga.
– Funktionsställning för handen t.ex. (kolla bilder)
Frakturlära
Kan vara bra att ha koll på hur man benämner och beskriver frakturer då röntgen kan komma.
Intressanta filmer för detta område:
Sök i Umuplay på ”Frakturlära” och se filmen Frakturer allmän frakturlära under T8 Ortopedi.
Allmänmedicin
Anamnes långvarig smärta
Du är AT-läkare på en vårdcentral, nästa patient på din mottagning är
Anna 43 år som söker pga. smärta i nacke och axlar.
Från journalen framgår att hon under senaste halvåret har träffat
olika läkare, varit sjukskriven kortare perioder.
Lab för 2 månader sedan: Hb 123, CRP<10,
thyreoideastatus: normala värden. Rtg halsrygg, axelleder ua.
Du ska ta en strukturerad smärtanamnes för att kunna bilda dig en
uppfattning om smärttillståndet. (Du behöver inte beröra
psykologiska faktorer). Du behöver inte gå vidare med undersökning/status. De färdigheter som ska bedömas är ditt möte med patienten, hur du tar anamnes av patient med långvarig smärta.
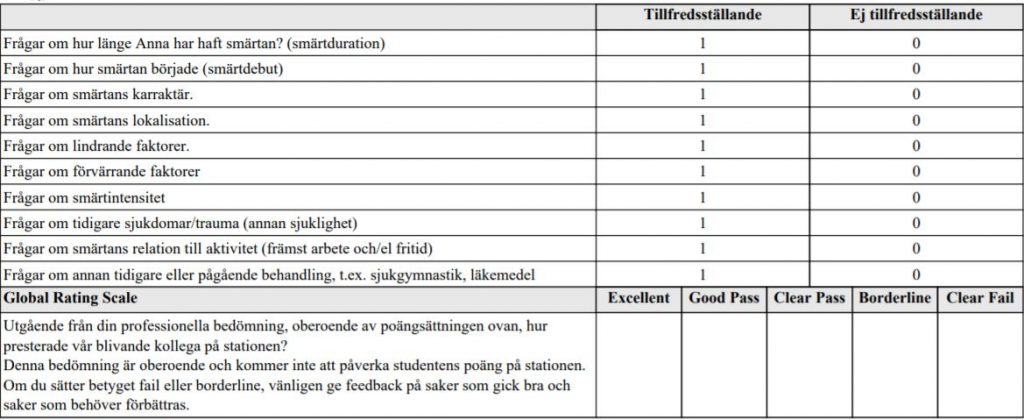
Akut hepatit HT18
Du är primärjour på akutmottagningen. Du ska bedöma och handlägga
en 38-årig person med akut hepatit som remitteras från VC.
Patienten har sedan en vecka matleda, illamående, lite uppspänd buk
och uttalad trötthet. Sedan 2 dygn även noterat mörk urin och gula
ögonvitor. Ingen feber. Kem lab svar finns inne hos patienten.
Du ska:
- Ta upp anamnes med fokus på akut hepatit
- Ordinera akut provtagning avseende infektiös akut hepatit och
föreslå preliminär diagnos/diagnoser - Svara på patientens frågor
Du behöver INTE göra kroppsundersökning med status.
Halsont (vt17) – Allmän med/infektion.
”En IT-konsult i 40-årsåldern kommer på akuttid till dig som är AT-läkare på primärvårdens kvällsjour. Hen har känt sig svag åtminstone senaste veckan och sedan ett par dagar haft måttligt ont i halsen, även varit öm på utsidan av halsen på ena sidan. Tror sig ha haft hög feber (ej mätt tempen), svettats en hel del och även periodvis haft frossa.
Sköterskan har redan kollat temperaturen, uppmätte 40,3 samt tog ett Strep A (snabbtest för β- hemolytiska streptococcer grupp A) vilket utföll negativt.
Halsstatus: Lätt-måttligt röd bakre svalgvägg. Inga beläggningar på tonsiller. Avsaknad av svullnader bakom käkvinklar. Ömmar och är lite svullen till vänster på halsen.
Dina uppgifter är:
- fördjupa anamnesen kring patientens symtom
- efter fördjupad anamnes ska du resonera kring fortsatt handläggning med examinator.
Klinisk undersökning ingår ej i uppgiften.”

AB vid halsinfektion? (ht12-ht13-
ht18 )
”Datakonsult söker akut på vårdcentral pga halsont sedan 2 dygn. Känt sig varm, men ej kollat tempen. Patienten ska åka utomlands imorgon.
Mottagningssköterska har uppmätt temp 38,2 samt på patientens enträgna begäran tagit ett Strep A (snabbtest för betahemolytiska streptococcer grupp A), vilket utföll negativt.
Halsstatus: Diffust röd utan beläggningar på tonsiller, inga palpabla körtlar i käkvinklar.
Din uppgift är nu att samtala med patienten om behandling av halsinfektionen. Klinisk undersökning ingår ej i uppgiften.
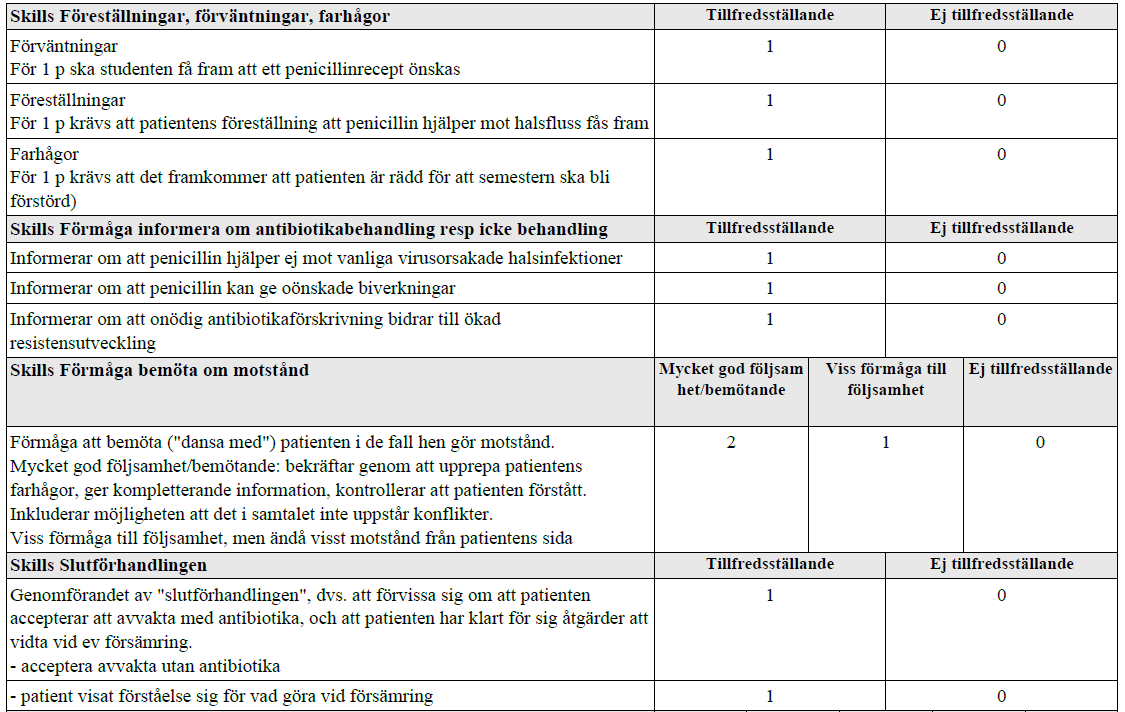
Tilläggskommentarer (OBS! Kan behöva dubbelkollas)
Centorkriterier – talande för bakteriell genes är:
- Ej hosta
- Temp >38,5
- Ömmande lgll i käkvinklar bilat
- Beläggningar (vuxna) – rodnade, svullna tonsiller (barn)
Möjliga biverkningar av Penicillin är t.ex.
- Hud – Exantem (vanligt), urtikaria (mindre vanligt), klåda (ovanligt)
- Mag-tarm – illamående, lös avföring (vanliga)
Anamnes – ryggont 1 (vt13) – allmän med.
”Du är på vårdcentral. Du träffar en medelålders patient som söker för ryggbesvär. Din uppgift är att ta en relevant anamnes.
Det ingår INTE i uppgiften att undersöka patienten eller ta ställning till eventuell utredning, behandling (inklusive smärtlindring) eller sjukskrivning.”

Kommentar: Allmänmedicin och onkologi har olika versioner av ryggont-anamnesen.
Anamnes – ryggont 2 (ht14) – Am/onk.
”Detta handlar om ett besök på hälsocentralen där du arbetar som AT-läkare. Nästa patient söker för tilltagande värk i ryggen.
De färdigheter som bedöms är din förmåga att ta anamnes på ett sätt som hjälper dig att få en bild av patientens eventuella sjukdom till grund för fortsatt diagnostik och utredning.
Ditt bemötande av patienten och förmåga att kommunicera med patienten bedöms även.
Du får ingen ytterligare information annat än den patienten ger dig. Ingen undersökning av patienten skall utföras.”
Tilläggskommentarer (bör dubbelkollas)
- Symtomduration/tidsförlopp: När började det? Konstant? Successivt värre? Intervaller? Värre vid något speciellt tillfälle/tid på dygnet?
- Neurologiska bortfall: Cauda equina – Haft besvär med kisseriet – svårt att kissa/känner du dig kissanödig? Besvär med avföring – kan du hålla avföringen? Ridbyxeanestesi – förändrad känsel/domningar i underlivet?
- Allmänsymtom: Feber? Ofrivillig viktnedgång? Trötthet? Annat pat noterat?
Anamnes – ryggont 3 (vt14) – allmän med.
Exempel på dörr-information saknas.

Lumbago – ischias (vt16)
”Du är på vårdcentral. En 45-årig patient ringer dig på mottagningen pga ryggbesvär och vill ha råd.
Din uppgift är att ta en relevant anamnes per telefon och ge enkla råd. OBS! Under examinationen sitter den ”patient” som ”ringer” till dig i själva verket bakom en skärm i rummet. Med andra ord kan ni inte se varandra under samtalet men inga verkliga telefoner kommer att användas under övningen.”
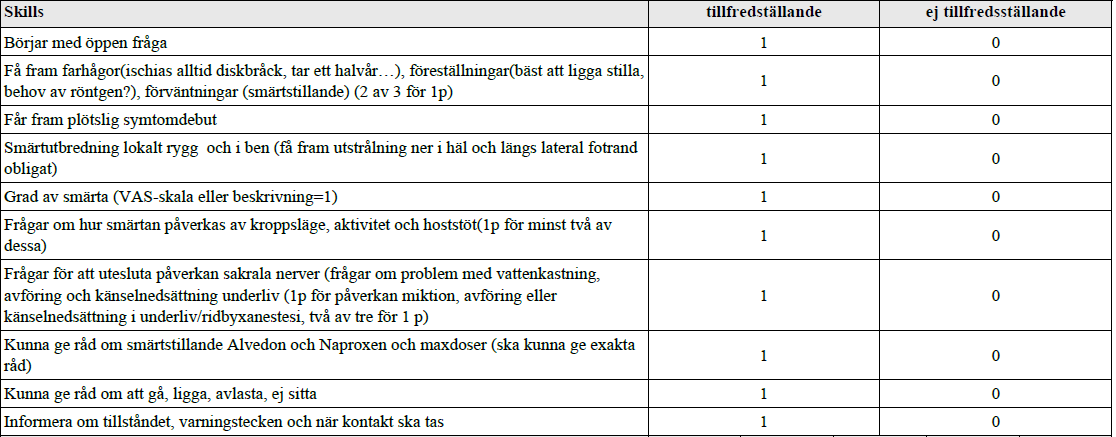
Maxdos Alvedon för vuxen (leverfrisk) = 1 g x 4 (dvs 4g/dag)
Maxdos Naproxen för vuxen (njurfrisk) = 500 mg x 2 (dvs 1g/dag)
Etyl-anamnes (ht14-ht16)
Alt. 1. Ht14:
”Patient som för två veckor sedan varit på Hälsocentralen på en jourtid pga refluxbesvär och lite magont. Den förre läkaren (AT som slutade förra veckan) kände på magen, beställde prover, ordinerade Omeprazol och satte upp pat på återbesök till dig.
Provsvaren har kommit; visar lätt förhöjda ASAT och ALAT, samt ett ordentligt förhöjt gamma-GT. Du tittar i journalen och hittar ingen dokumentation av alkoholanamnes.
Din uppgift är nu att; följa upp föregående besök och redovisa provsvar diskutera olika förklaringar till provsvaren och ta en relevant alkoholanamnes. Klinisk undersökning ingår ej i uppgiften.”
Alt 2. Ht16:
”Patient som kommer för blodtryckskontroll. Senaste åren har blodtrycket svängt en hel del, trots oförändrad medicinering, med ibland ganska höga värden. Sömnen varit oregelbunden under en längre tid. När du möter patienten uppfattar du det som att patienten luktar alkohol. Din uppgift är nu att ta en relevant alkoholanamnes och ta reda på patientens motivation att minska alkoholintaget. Du behöver inte fördjupa övriga frågor kring blodtrycket utan fokusera på alkoholdiskussionen. Klinisk undersökning ingår ej i uppgiften.”
Bedömningsmallar från vt14 resp. vt16 nedan.
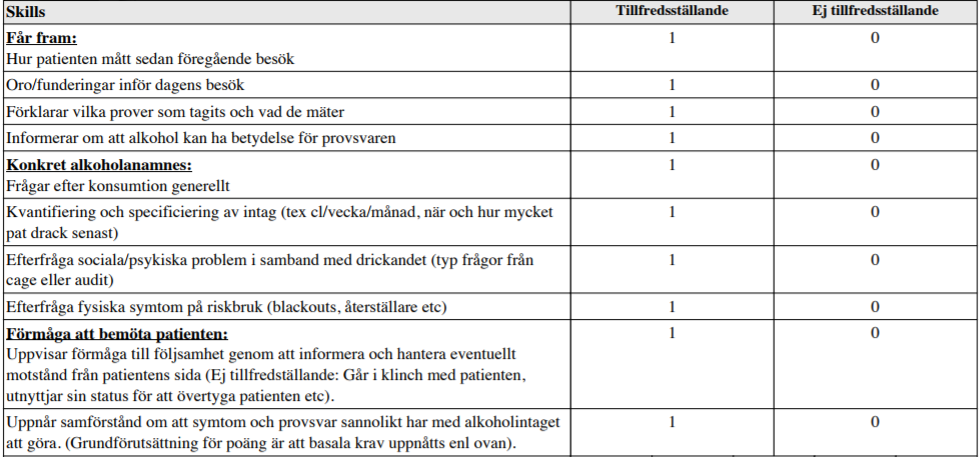
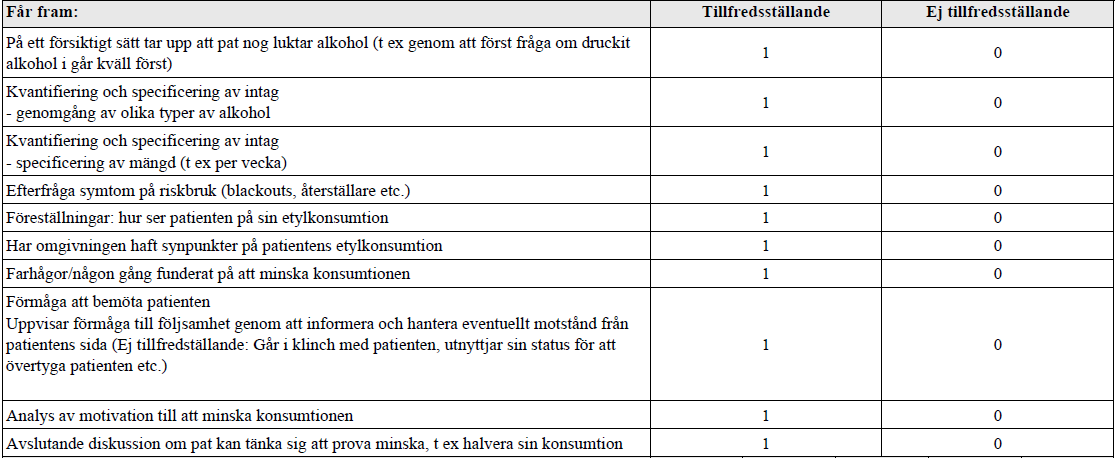
Tips på länkar:
Audit – https://dok.slso.sll.se/BeroendeC/AUDIT.pdf
…Lite kuriosa, riktlinjerna ang. alkohol revideras: https://www.lakartidningen.se/Aktuellt/Nyheter/2018/04/Lag-risk-for-skador-vid-mindre-an-tio-standardglas-i-veckan/
Cage – https://www1.psykiatristod.se/Global/Bilagor/CAGE.pdf
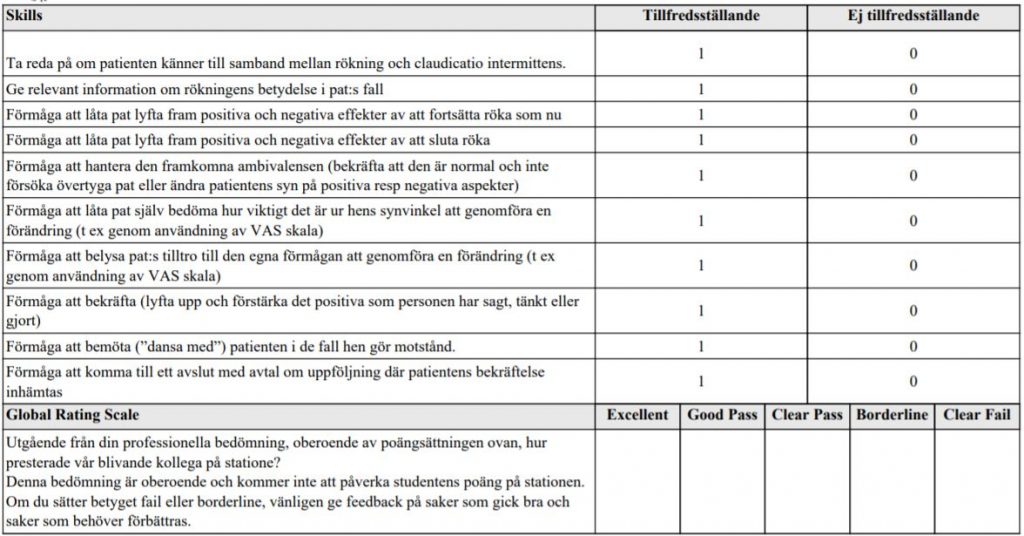
Motiverande samtal rökning (ht15-ht18)
”Medelålders patient som kommer till dig (AT-läkare) på vårdcentral. Patienten är storrökare (20 cigaretter om dagen i 40 års tid). Du har nyss upptäckt starka medicinska skäl för patienten att upphöra med rökningen (nydiagnosticerad måttlig-svår claudicatio intermittens med ischemiska hudförändringar fötter).
Din uppgift är nu att med metoden motiverande samtal (MI) inleda en diskussion med patienten om hens motivation att överväga att sluta att röka.
Uppgiften handlar bara om ett inledande motivationssamtal och ska bara handla om rökning.
Du ska alltså inte gå in på området nikotinersättningsmedel, andra läkemedel som används vid rökavvänjning eller vid behandling av claudicatio.
Du ska heller inte fördjupa tobaksanamnesen. Klinisk undersökning ingår ej i uppgiften.”
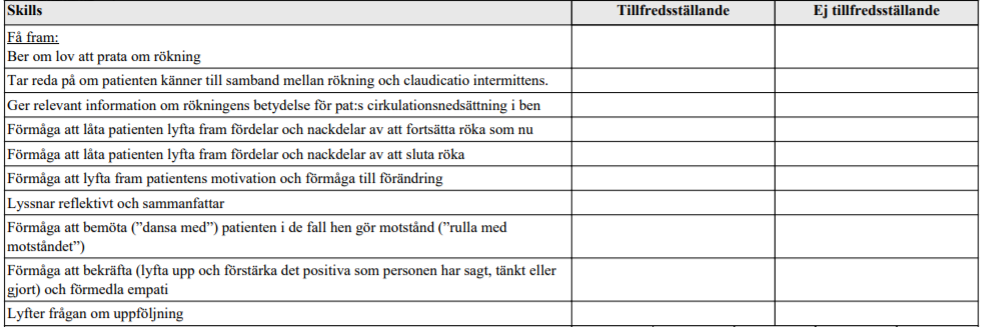
ht18
Intressanta filmer på Moodle för detta område:
Sök i Umuplay på ”Tobaksprevention” och se filmerna:
- Tobaksprevention och avvänjning – Prevention
- -II- – Det motiverande samtalet
- -II- – Hjälpmedel vid rökavvänjning
Under T7 onkologi.
Det finns även 2 filmer om läkemedel vid rökavvänjning.
Kardiovaskulär riskbed. (ht15)
”39-årig kvinna. Aldrig rökt. Ingen hereditet för hjärt-kärlsjukdom, förutom hypertoni hos modern. Blodtrycksmätningar hos distriktsköterskan, medeltryck 142/87 (medel av de fyra senaste blodtrycken). Hemblodtrycksmätning vid sex tillfällen på adekvat sätt ger samma blodtrycksvärde.
EKG visar frekventa SVES i övr ua. BMI 24,2. fP-glukos 4,5 mmol/L. HbA1c 35. Blodstatus, thyr status, calciumvärde, kalium, natrium, kreatinin inkl eGFR, lipidstatus, urinprov – samtliga helt ua.
Din uppgift är nu att;
- Göra en rimlig bedömning av hjärt-kärlrisken för denna patient.
- Informera patienten på ett adekvat sätt om din bedömning.
- Tillsammans med patienten planera fortsatta åtgärder för att minska risken för hjärt-kärlsjukdom och planera uppföljning.
Klinisk undersökning ingår ej i uppgiften.”
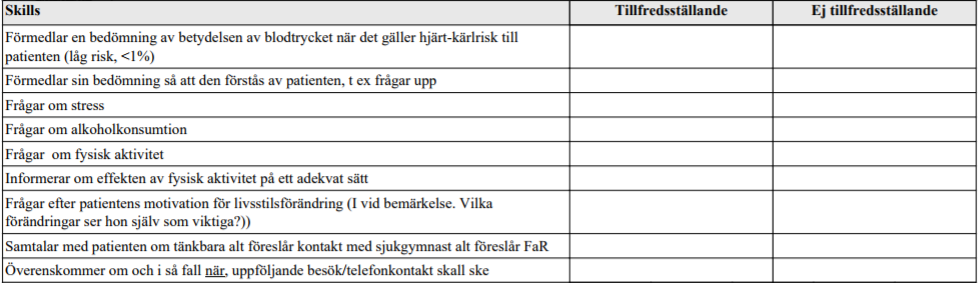
Tilläggskommentarer (OBS! Kan behöva dubbelkollas)
Ev. utgår de från denna (från allmänmedicin-kursen)
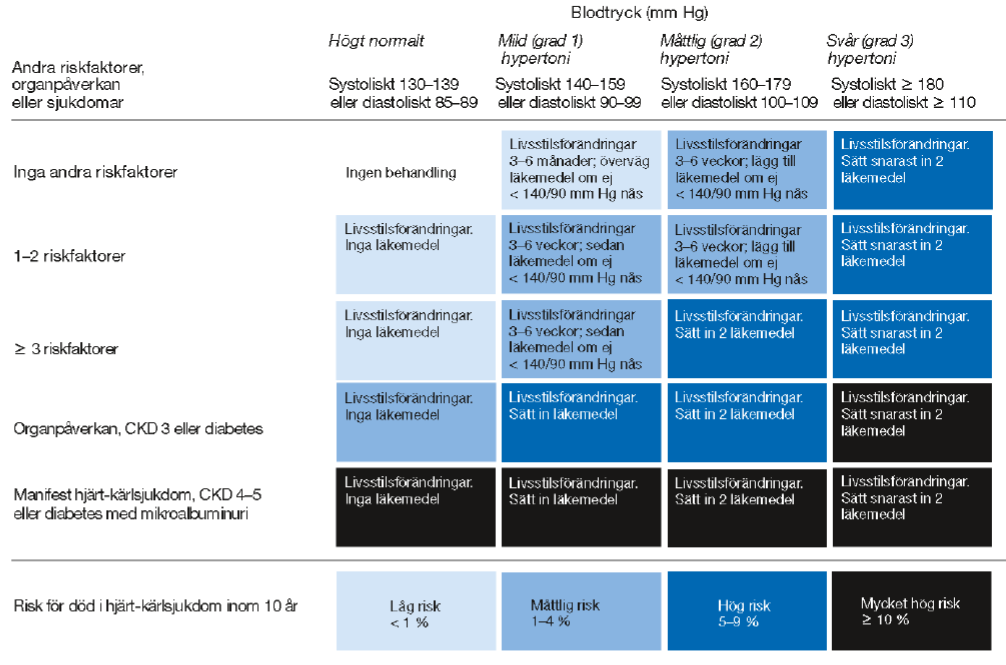
Riskfaktorer = Manligt kön, hög ålder, rökning, dyslipidemi (totalkolesterol >4,9 mmol/L och/eller LDL >3,0 mmol/L och/eller HDL <1,0 mmol/L [män] eller < 1,2 mmol/L [kvinnor] och/eller triglycerider > 1,7 mmol/L), nedsatt glukostolerans, obesitas, ärftlighet för förtida hjärt-kärlsjukdom <55åå,
Organpåverkan = tecken på ökad artärstelhet, vänsterkammarhypertrofi, mikroalbuminuri,
Njursjukdom (CKD3: GFR 30-60, CKD 4-5: GFR <30)
Insättning av BT-medicin (ht13)
Exempel på dörr-information saknas.
AB vid UVI? (vt15)
”Patienten är en kvinna i 60-årsåldern, ventilationstekniker och sambo.
Du har aldrig träffat patienten förut, enligt journal har hon gjort två besök under de senaste fem åren på grund av urinvägsinfektion, i övrigt frisk, inga mediciner. Hon söker nu för UVI-besvär. Temp 36,9 kollad på lab, en urinsticka är lämnad på färsk urin:
Erytrocyter ++, LPK +++, Nitrit neg, Protein 1+, Ketoner 0.
Din uppgift är nu att genomföra en kort konsultation kring de aktuella besvären, bedöma, åtgärda och planera i samråd med patienten.”
Tilläggskommentarer (bör dubbelkollas):
Fråga om flanksmärta och feber/ta temp för pyelonefrit. Fråga om oskyddat sex/flytningar för STI-risk – ska i så fall vidareutredas med klamydiatest (och smittspårning om positivt).
Enl. Internetmedicin om UVI hos kvinnor: Behandling med antibiotika förkortar tiden med symtom. Vid lindriga besvär kan man i samråd med patienten avvakta med antibiotika och ge råd om symtomlindrande behandling. Vid måttliga besvär förses patienten även med ett antibiotikarecept att använda vid utebliven förbättring medan antibiotika ges vid svåra besvär.
Behandling:
– Furadantin 50 mg x 3 i 5 dygn
– Selexid 200 mg x 3 i 5 dygn (t.ex.)
Handkirurgi
Status – karpaltunnel (ht12-ht15-T11 ht18)
”Patienten söker för ”värk, domning och fumlighet” i vänster hands tumme, pek-, lång och ringfinger. Patienten är tidigare frisk, arbetar som undersköterska.
- Utför ett riktat handstatus och redogör högt för fynden.
- Ställ diagnos och säg den högt!
Du får vid behov komplettera din anamnes, men det ingår inte i bedömningen”
Tilläggskommentar (bör dubbelkollas)
– Enl. läkartidningen: Det minsta avståndet mellan två punkter som kan urskiljas i fingerpulpan är 4-5 mm.
Status – ulnarispåverkan (vt13-vt17)
”Patienten söker för domningskänsla i lillfingret och upplevd svaghet i handen. Patienten är tidigare frisk, arbetar som undersköterska.
Din misstanke är ulnarisnervpåverkan. Du får vid behov komplettera din anamnes, men det ingår inte i bedömningen. Din uppgift:
- Utför ett riktat status utifrån anamnesen ovan och redogör högt för fynden!
- Säg högt nivån för nervpåverkan!”
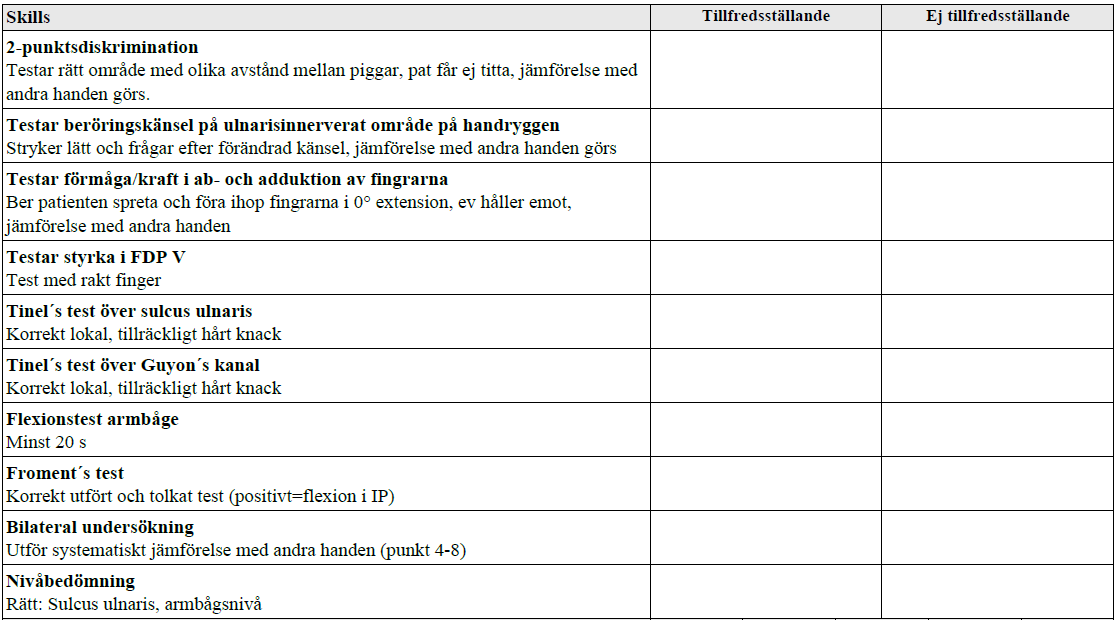
Tilläggskommentar (bör dubbelkollas):
- Froment’s test = test av nyckelgrepp, greppa ett A4 och hålla kvar vid drag. Istället för att adducera tummen för att hålla emot kompenserar dessa med att använda FPL –> flexion i IP-leden.
- 2PD – Det minsta avståndet mellan två punkter som kan urskiljas i fingerpulpan är normalt 4-5 mm
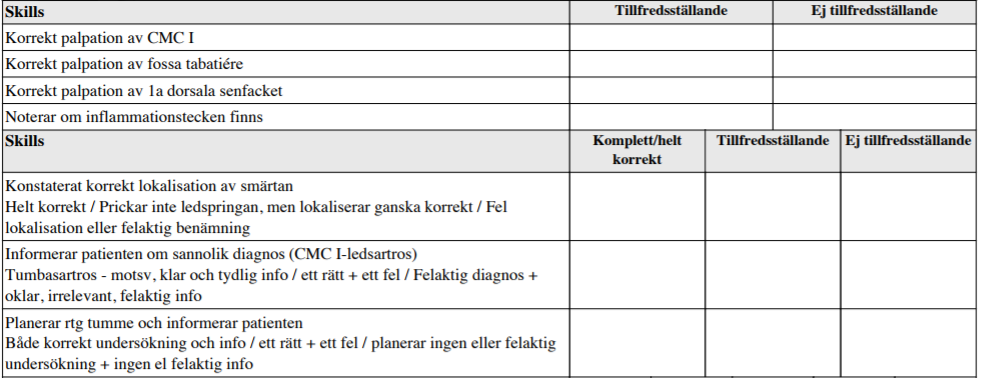
Status – CMC1-artros (vt15)
”Patienten söker pga smärta i handen. Du får komplettera anamnes efter behov (denna bedöms EJ)
- Undersök handen utifrån detta.
- Ställ preliminär diagnos!
- Informera patienten om denna diagnos!
- Planera EN utredande åtgärd och förklara denna för patienten!
Du behöver inte redogöra för bedömaren, men förklara dina fynd och din bedömning för patienten! Du behöver INTE föreslå behandling!”
Häftstift i fingret (ht14-ht17)
”Patienten söker för ett värkande pekfinger sedan igår kväll.
Hade på morgonen stuckit sig på ett häftstift. Har temp 37.9. Det har blivit värre under natten. Patienten är tidigare frisk, arbetar som undersköterska.
1. Utför ett utifrån anamnesen riktat handstatus och redogör högt för fynden.
2. Säg diagnosen högt och informera patienten kortfattat!
Du får vid behov komplettera din anamnes, men det ingår inte i bedömningen. Du behöver inte inleda behandling.”
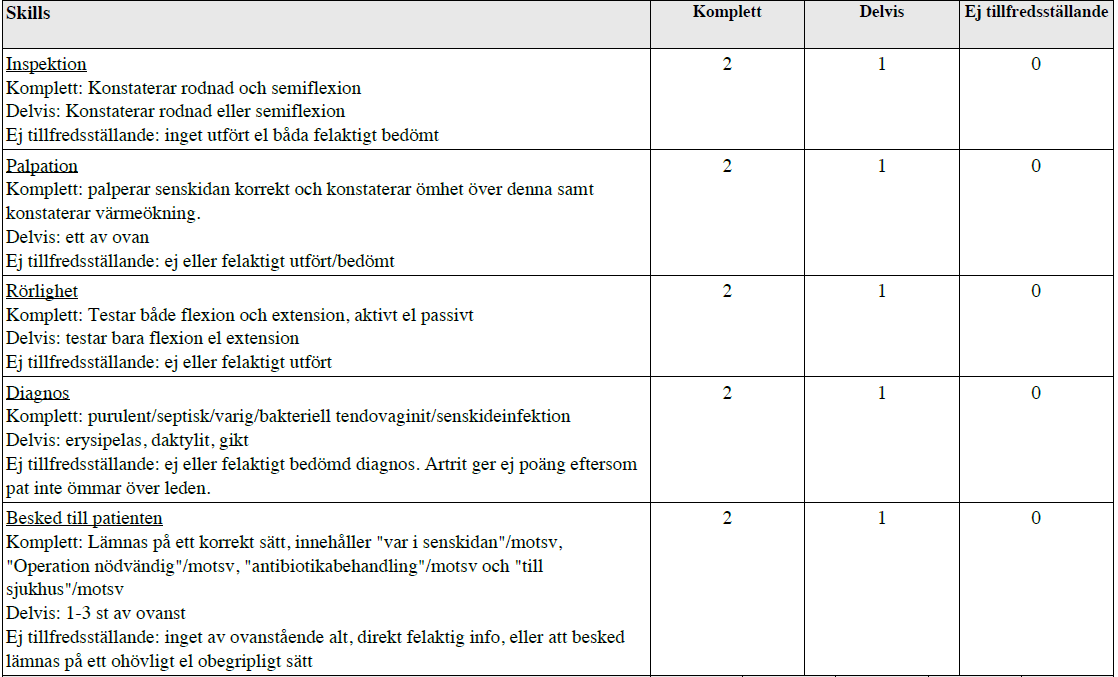
Tilläggskommentarer från Handkirurgi-boken:
Behandling = Dränage av senskida, där man spolar igenom hela proximalt –> distalt (dvs 2 inscisioner krävs), efter att odling säkrats. Sår lämnas öppna. Antibiotika (ev. Ekvacillin)
Infektion
Handläggning – pneumoni (ht12)
”Du är AT-läkare och medicin-primärjour på akutmottagningen och har nu ansvar för att bedöma och handlägga en 68-årig patient med trolig lunginflammation. Patienten har tilltagande allmänpåverkan sedan 2 dagar och nu andfåddhet och hög feber 39,5 C.
Spela som ett läkarbesök även om patienten är en docka!
Du har 5 minuter för att med hjälp av den skriftliga beskrivningen bedöma svårighetsgrad, samt till sköterskan muntligen ordinera provtagning, kontroller och initial behandling av patienten utifrån din bedömning. Förklara också under tiden för pat och sköterskan din bedömning, vad du gör och varför!”
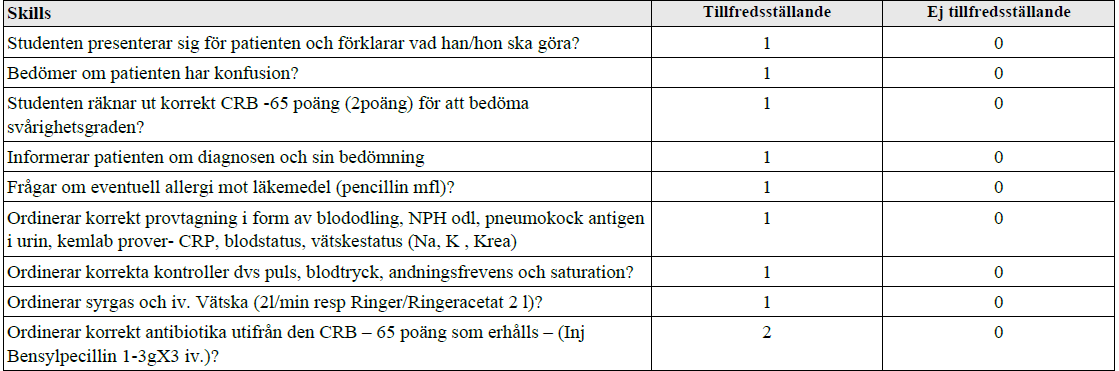
CRB-65: https://icd.internetmedicin.se/CRB65
Stramas behandlingsrekommendationer: https://www.vll.se/VLL/Filer/Riktlinjer%20f%C3%B6r%20antibiotikabehandling%20p%C3%A5%20sjukhus%202015.pdf
Infektion.net (svenska infektionsläkarfreningens hemsida): https://infektion.net/sites/default/files/pdf/Vardprogram_Pneumoni_2016.pdf
Sammanfattningsvis, ungefär:
- Samhällsförvärvad CRB-65 0-1 – antingen tablett Kåvepenin 1gx3 eller inj Bensyl-PC 1-3gx3, även vid bakomliggande KOL. Vid allergi: Doxycyklin/Erytromycin. (samt andra AB om atypisk eller Hib-misstanke)
- Samhällsförvärvad CRB-65 2 – Inj Bensyl-pc 1-3gx3, även vid bakomliggande KOL. Allergi – Fluorokinoloner, t.ex. Levofloxacin.
- Svår samhällsförvärvad pneumoni, CRB-65 3-4 – Kontakt med IVA-läkare och infektionsjour/konsult. t.ex. Inj Claforan 1gx3 + Inf Erytromycin 1gx3
Urosepsis (ht13-ht14)
”Du är AT-läkare och primärjour (medicin) på akutmottagningen. Du ska bedöma och handlägga en 76-årig patient med trolig urosepsis. Patienten har KAD och har efter ett KAD-byte insjuknat med feber.
Han är i övrigt väsentligen frisk förutom prostatahyperplasi och urinstämma, som föranlett att han har KAD.
Patienten har varit sjuk i 2 dagar med tilltagande allmänpåverkan, dålig aptit, frossa och hög feber 39,5°. Han har nyss kommit till akuten. Kontroller tagna.
Din uppgift:
- Bedöma svårighetsgrad
- Till sköterskan muntligen ordinera provtagning, kontroller och initial behandling av patienten utifrån din bedömning.
- Förklara din bedömning för patienten och sjuksköterskan, vad du gör och varför.”
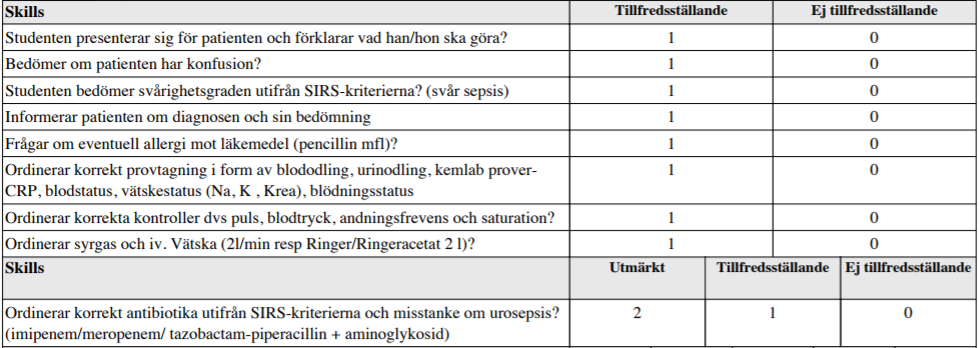
Tilläggskommentarer (bör dubbelkollas):
Enl. Strama Västerbotten:
- Samhällsförvärvad infektion Inf Claforan 1g x 3 + aminoglykosid x 1
- Komplicerad/vårdrelaterad infektion Inj Tazocin 4g x 3 + aminoglykosid x 1
- Urosepsis med tecken till septisk chock Inj Tazocin 4g x 3 + aminoglykosid x 1
Aminoglykosid – Gensumycin, 40 mg/ml. Fass säger 4-6 mg/kg kroppsvikt, men PM från infektion.net och internetmedicin säger 5-7 mg/kg – därför förslagsvis 6 mg/kg.
SIRS-kriterierna används inte längre enl. yngrekursare, nu använder man SOFA och quick-SOFA (lärs ut i utbildningen). Detta då SIRS kan motsvara en funktionell respons som svar på infektion, medan SOFA ska visa på den dysreglerade, potentiellt livshotande responsen och organdysfunktion.
Q-SOFA-kriterierna:
- Glasgow coma scale-poäng <15
- Systoliskt blodtryck ≤100 mm Hg
- Andningsfrekvens ≥22/minut
Länk om SOFA/Q-SOFA: https://lakartidningen.se/Klinik-och-vetenskap/Kommentar/2016/03/Sepsis–nya-definitioner-och-kriterier-foreslas/
https://www.mdcalc.com/qsofa-quick-sofa-score-sepsis
Här finns SIRS-kriterierna: https://icd.internetmedicin.se/fakta/SIRS
Enl. infektion.net (infektionsläkarnas intresseförening):
Svår sepsis = sepsis (SIRS pga infektion) + hypotension + hypoperfusion + organdysfunktion
- Hypotension definieras som sBT <90 eller MAP <70.
- Hypoperfusion definieras som p-laktat > 1 mmol/l eller BE <-5.
- Organdysfunktion definieras som oliguri < 0,5 ml/kg/h eller kreastegring > 45 mmol/l eller PaO2/FiO2 <33 eller TPK <100/PK-INR >1,5 eller bilirubin >70 eller sänkt medvetandegrad.
Septisk chock = svår sepsis som ej svarar på adekvat behandling
Urosepsis – avflödeshinder (ht13)
Exempel på dörr-information saknas.
Exempelvis: Dålig patient på akuten som förra veckan haft ett stenanfall som kuperats bra på akuten med diklofenak. Fått gå hem med diklo-suppar, kontrollröntgen planerad om 3v. Har nu hög feber och smärta i flank. Ställ arbetsdiagnos, ge instruktioner om handläggning akut och i senare skede.
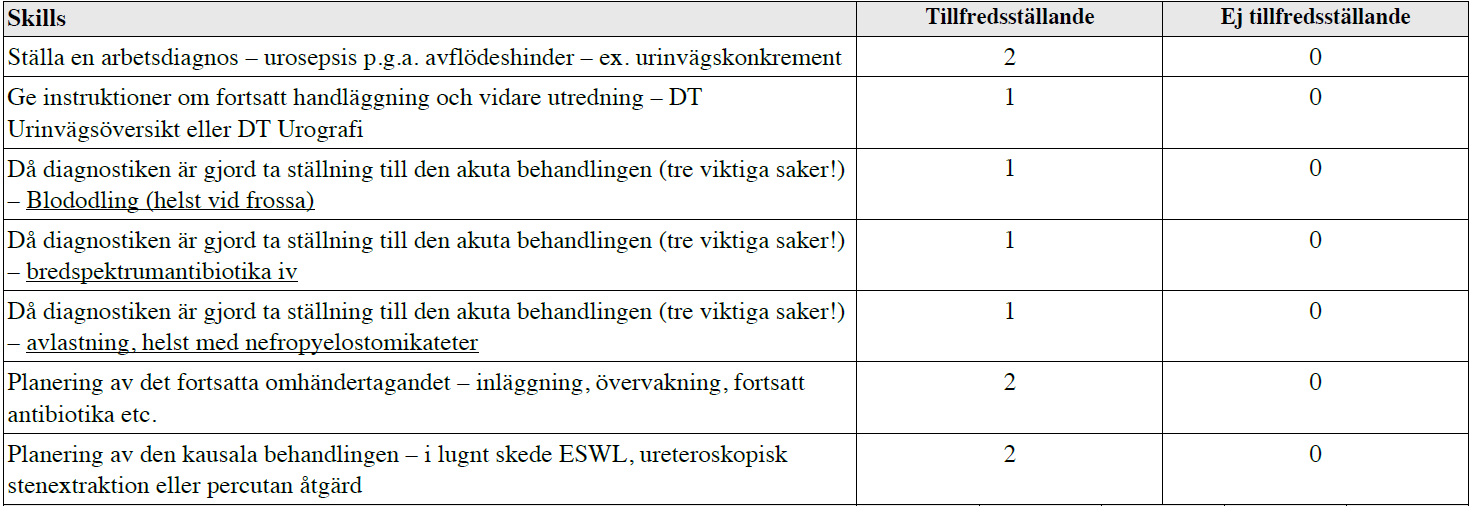
Tilläggskommentar (bör dubbelkollas)
– Antibiotika (enl. Strama) – Claforan 1g 1×3 + Gensu (dosering – se ovan.) x 1
Intressanta filmer på Moodle för detta område:
Sök i Umuplay på ”Sten” för att se filmen med samma namn under T7 Urologi.
Erysipelas (vt13)
”Du är på akuten. En 26-årig man, tidigare helt frisk, har vandrat i fjällen med nya kängor och fått skavsår. Söker pga frysningar sedan 6 timmar. Temp 38.2C
Avgående jour har enligt skriven journal lyssnat på hjärta och lungor och tagit blodtryck och syremättnad, allt är normalt. Helt opåverkat AT.
Din uppgift: Fortsätt den kliniska undersökningen, ställ diagnos och sätt in behandling”
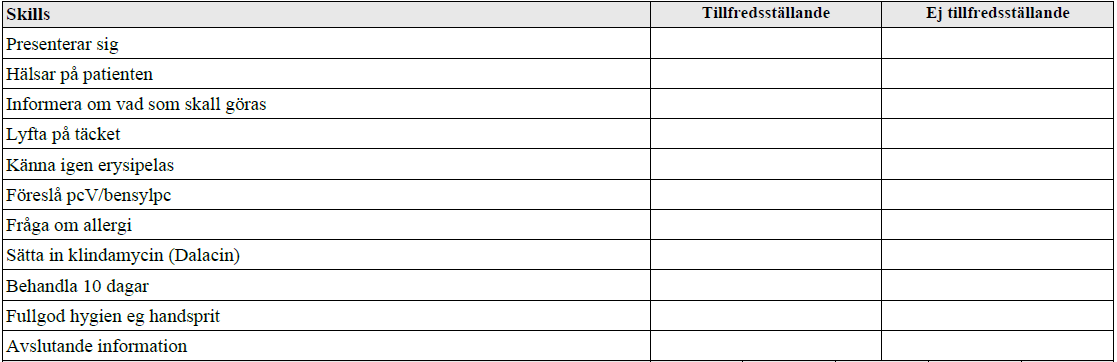
Tiläggskommentarer (bör dubbelkollas):
Erysipelas = rosfeber.
- Förstahandsval är PcV (Kåvepenin) 1 g × 3 i 10-14 dagar.
- Vid vikt 90-120 kg ges dubblerad dos PcV på 2 g x 3 i 10-14 dagar.
- Vid penicillinallergi ges klindamycin (Dalacin) 300 mg x 3 i 10-14 dagar.
Svårare erysipelas (vt15)
”Du AT-läkare och infektionsjour på akutmottagningen. En 44 årig man, tidigare helt frisk, söker på grund av frossa och feber sedan 12 timmar. Han har kräkts vid ett tillfälle och känner sig ostadig. Två dagar tidigare fått ett skavsår av de nya löparskorna och känner nu av ömhet i benet. Han har nu kommit in till akutmottagningen och sköterskan håller just på att kontrollera vital-parametrarna.
Ställ diagnos och bedöm svårighetsgrad. Förklara din bedömning för patienten och sjuksköterskan, vad du gör, och varför.
Till sköterskan muntligt ordinera: Provtagning, kontroller och initial behandling av patienten utifrån din bedömning”
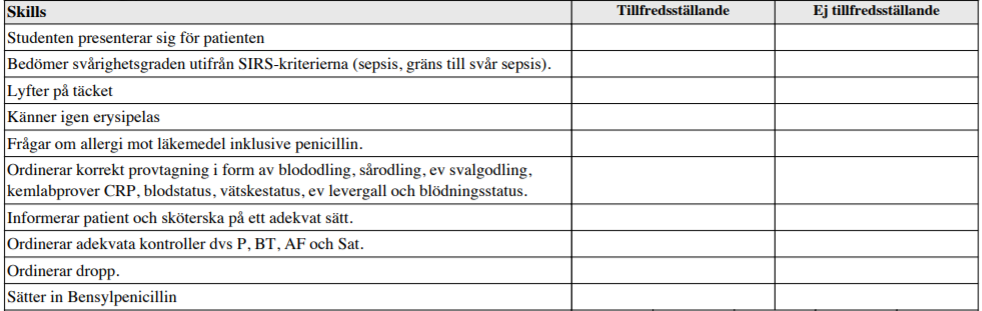
Se kriterier i tidigare mall (högre upp). Tryck Ctrl + F – sök SIRS.
Enl. Strama Västerbotten Bensyl-PC 3g x3 vid intravenös behandling (alt. Dalacin 600 mg x 3 iv)
Turistdiarré (vt16-ht18)
”Du är läkare på vårdcentral. Den här patienten har fått diarré under en turistresa till Turkiet. Han är fortfarande lite orolig i magen. Du har just fått veta att odlingssvaret visade fynd av Salmonella enterica. Diskutera diagnosen med patienten och svara på de frågor han har. Du ska inleda samtalet.”
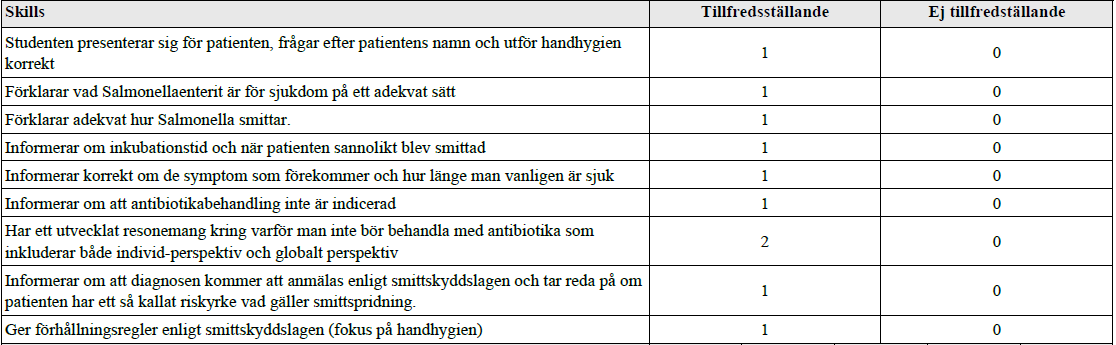
Tilläggskommentarer (bör dubbelkollas):
Internetmedicin om salmonella: https://www.internetmedicin.se/page.aspx?id=225
– Smittsätt = ffa utomlands, ffa via kontaminerade födoämnen (t.ex. ägg, kött), kan även smitta person-person. Fekal-oralt.
– Salmonellaenterit och symtom = bakterie-infektion i tarmen. Stora variationer i sjukdomsbild. Ofta akut insjuknande, feber, vattniga, voluminösa diarréer; ibland kolit med blodig, slemmig avföring.
– Inkubationstid = 1-3 dagar
– Utläkning normalt inom 7-14 dagar.
– AB-behandling – ej vid endast gastroenterit, läker ut av sig självt. Antibiotikaresistens ökar. Ökar risk för längre smittbärartid.
– Anmälningsplikt. Fråga om pat jobbar med livsmedel/på restaurang, med äldre, sjuka eller barn.
- Personer som yrkesmässigt bereder eller hanterar oförpackade livsmedel; personer som yrkesmässigt vårdar spädbarn eller patienter med kraftigt nedsatt immunförsvar. I dessa fall bör ett negativt prov föreligga innan återgång till arbete. Ev tillfällig omplacering i arbetet.
- Barn med Salmonella brukar kunna återgå till förskolan när de är stabilt symtomfria (ca en veckas symtomfrihet).
Andra förhållningsregler är t.ex.:
• Du ska inte arbeta när du har diarré.
• Tvätta händerna ordentligt efter toalettbesök, innan du hanterar livsmedel och före måltid.
• Använd flytande tvål och egen handduk eller engångshandduk.
• Håll toalettstol och tvättställ rengjorda.
Infektion efter utlandsresa (ht17-)
”Du är akutläkarjour och ska nu träffa Erik som har feber av oklar orsak. Han har nyligen varit på resa i Sydostasien.
Du ska ta upp anamnes. Mot slutet av examinationen ska du förklara för patienten vilka differentialdiagnoser du bedömer viktigast att undersöka.
Du behöver INTE göra kroppsundersökning med status.”
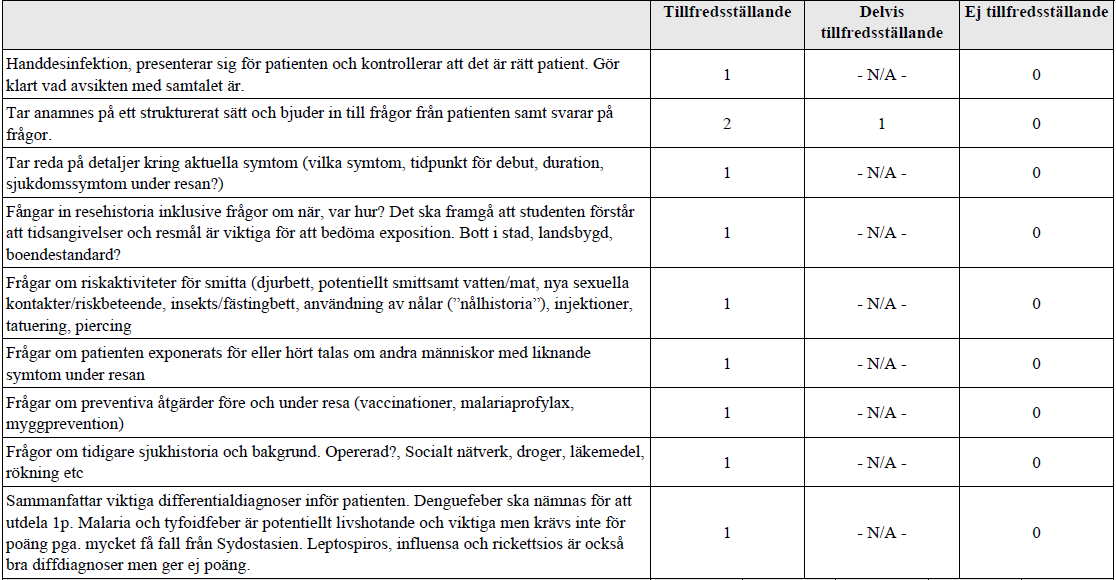
Internetmedicin om Denguefeber: https://www.internetmedicin.se/page.aspx?id=2283
Svår sepsis UNS (ht15)
Du är AT-läkare Gällivare Sjukhus. Du är ensam nattjour och tar alla patienter som kommer till akuten. Nu kommer ett larm från ambulansen om en dålig patient som de snart är framme med. Du går till akutrummet för att ta emot ambulansen. DU SKA PÅ DENNA STATION:
- Genomföra initialt handläggandet enl. ABCDE (berätta samtidigt vad du gör!)
- Ställa en preliminär diagnos
- Påbörja eventuell behandling
- Ordinera fortsatta kontroller
Som hjälp har du sjuksköterskan från ambulansen. Markera och berätta vad du undersöker. Om du ber om en kontroll får du resultatet. Om du frågar något får du svar.
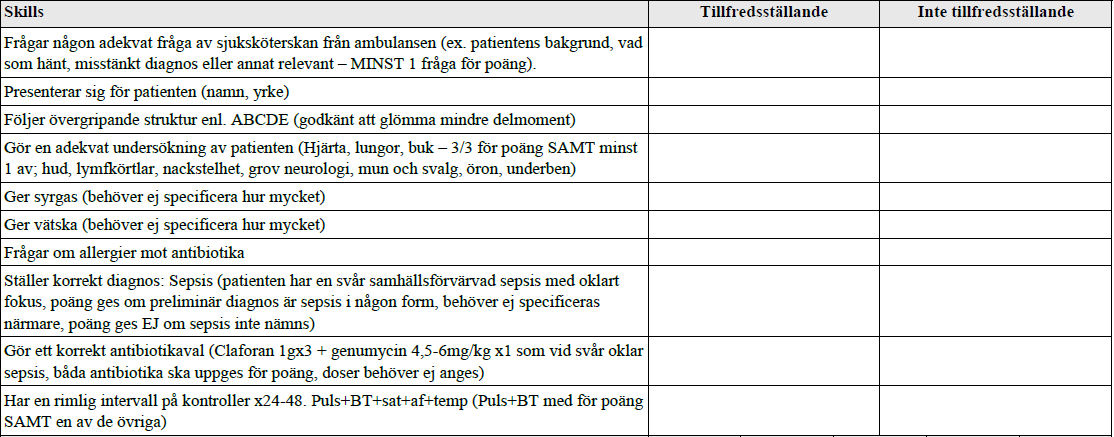
Se SIRS/q-sofa i mall högre upp.
Utslag (vt17)
”Patienten är 63 år och tidigare frisk. Hen kommer till dig på hälsocentralen och berättar att det gjort mycket ont i vänster underarms utsida några dagar och i morse sågs små blåsor med klart innehåll i en rodnad rand på armen.
Nu vill hen gärna ha svar på följande:
- Vad är det för diagnos?
- Kan sjukdomen fastställas genom provtaging?
- Finns det någon behandling?
- Smittar hen?
- Hur kan hen ha fått detta?
Din uppgift är att ställa korrekt diagnos, informera patienten och svara på frågor. Vad säger du till patienten?

OBS! Det står att detta är en infektionsstation (ej t.ex. hud-station) – dock framkommer aldrig diagnosen. Kan det vara Herpes zoster (bältros)…?
Internetmedicin om bältros: https://www.internetmedicin.se/page.aspx?id=3544 – där står om symtom/klinik/smittsamhet och behandling enl. nedan.
Behandling:
Hos personer < 50 år och okomplicerad sjukdom rekommenderas ingen behandling. Till personer > 50 år rekommenderas behandling om den sätts in tidigt (inom 72 timmar från första blåsan).
- Valaciklovir (Valtrex, Valaciclovir) 1 g x 3 i 7 dagar
Biverkningar som kan uppkomma med ovan nämnda lm enl. FASS är t.ex. yrsel, diarré, utslag.
Meningit (vt14)
Exempel på dörr-information saknas.
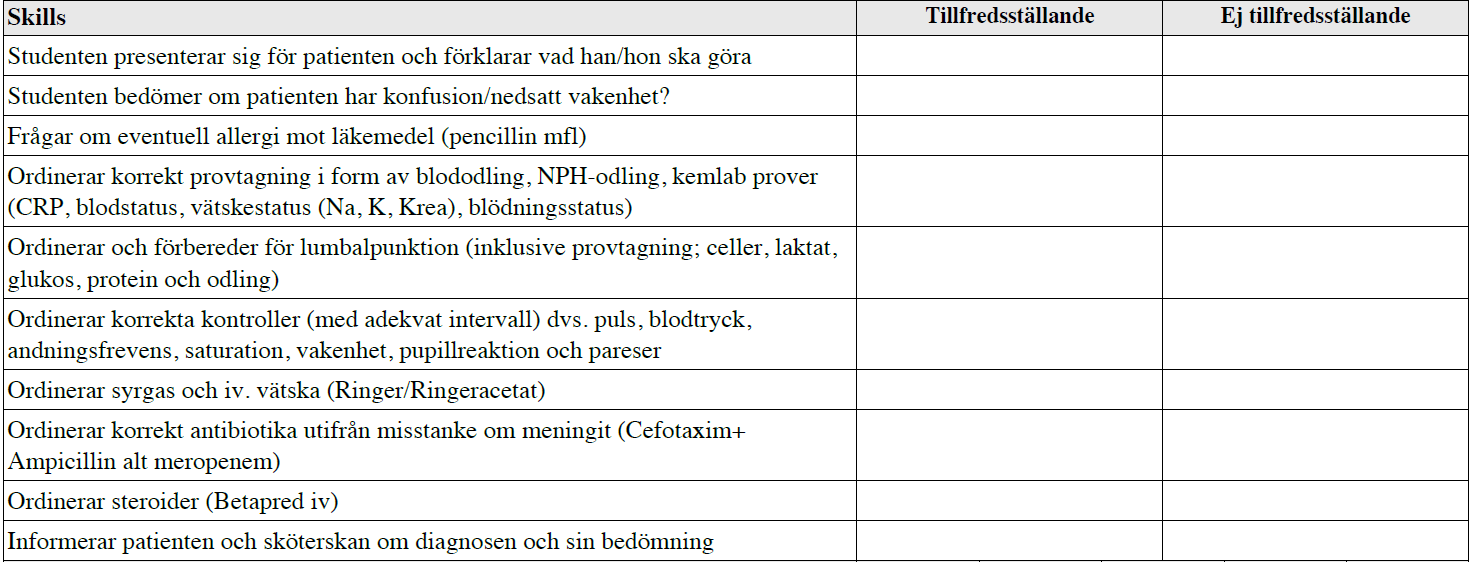
Tilläggskommentarer (bör dubbelkollas):
Från Strama Västerbotten:
– Claforan 3g x 4 + Doktacillin 3g x 4 för täckning av Listeria + Betapred 8mg x 4 iv. ELLER
– Meronem 2g x 3 + Betapred enl. ovan. (t.ex. vid AB-allergi)
– Ev. ges även antiviral: Inj aciklovir 5-10 mg/kg x 3 iv tills man vet genes.
Bedömning & behandling meningit (ht16)
”Du är AT-läkare på Tärnaby hälsocentral och ska bedöma och handlägga en 32-årig patient med feber och huvudvärk. Patienten har varit sjuk i ett knappt dygn med tilltagande huvudvärk, allmänpåverkan, illamående och hög feber 39,5°. Patienten är inte rökare och tidigare väsentligen frisk.
Du ska:
- Ange trolig diagnos, bedöma svårighetsgrad och bestämma handläggning.
- Muntligen ordinera: Provtagning, kontroller och initial behandling av patienten utifrån din bedömning.
- Förklara din bedömning för patienten och sjuksköterskan du arbetar med.
- Förklara hur du vill handlägga patienten och varför.”
Se doser efter föregående station.
Hud/STD
Psoriasis (T11 ht18)
En överviktig, 33 år gammal man kommer till dig på
hälsocentralen på
Du ska:
• Ta en anamnes som grund för den fortsatta
handläggningen
Du behöver inte föreslå några prover.
Ankel-Arm-index (ht12-vt14-ht18)
”Du kommer att undersöka en frisk person och räkna ut Ankel-Arm index. Även om personen du undersöker är frisk, används denna undersökning i dermatologin vanligtvis för patienter med bensår. Du ska slutligen informerar patienten vad det aktuellt uppmätta AAI är och vad det innebär.”
Stockholms läns landsting har en bra sammanfattning över tillvägagångssätt och normalvärden: https://www.viss.nu/Bilagor/Bensar/Ankeltrycksmatning-/
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Kärlundersökning” och se filmen Kärlundersökning doppler under T7 Kirurgi.
Fjärilsexanthem (ht14-ht16) – Bild saknas
”Du träffar en 31-årig kvinna med hudförändringar enligt bild. Din uppgift är att ta anamnes med mål att komma fram till en möjlig diagnos.
Ett tips är att belysa både symptom och tecken (symptoms and signs) i anamnesen”
Bedömnings-mallar från ht14 resp. ht16 nedan:
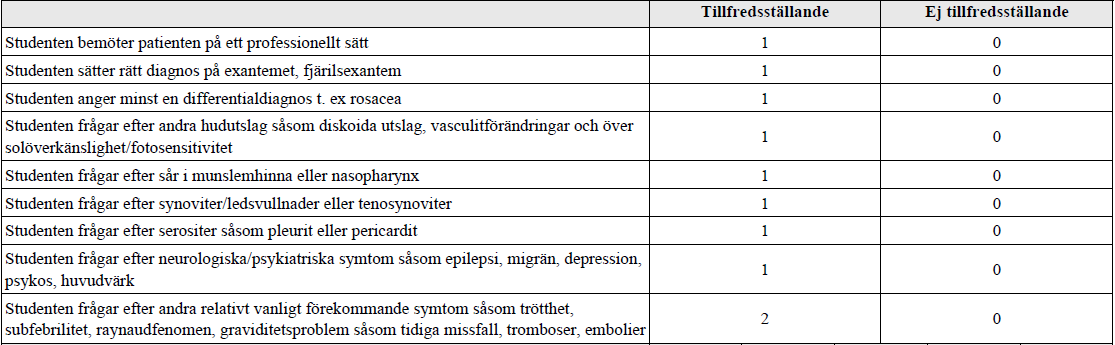
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”SLE” och se filmerna SLE film1, 2 resp. 3 under T8 Reumatologi.
Tilläggskommentarer (OBS! Kan behöva dubbelkollas):
Bakgrunden till att ovanstående frågor ska ställas = diagnoskriterierna för SLE (minst 4/11 ska uppfyllas):
- Fjärilsexantem
- Diskoida hudutslag
- Fotosensitivitet
- Munsår
- Icke erosiv artrit (minst 2 leder)
- Serosit (pleurit, perikardit)
- Njursjukdom (proteinuri >0,5g/dygn eller patologiskt sediment)
- Neuropsykiatrisk sjkd (EP, depression, psykos)
- Hematologisk sjkd – penier, anemi
- Immunologisk störning – pos anti-dsDNA, smith-ak eller anti-fosfolipid-ak (de sista kan påvisas med syfillistest)
- Positiv ANA
STI-anamnes (vt13-vt17)
”Du arbetar på hälsocentral. Patienten är 23 år, söker för att ta klamydiaprov
Din uppgift: Ta en anamnes på patienten så att den kan vara grund för den fortsatta handläggningen. Du behöver inte föreslå några prover.”
OBS! Tillägg vt17: ”Du ska också berätta hur man tar ett klamydiaprov.”
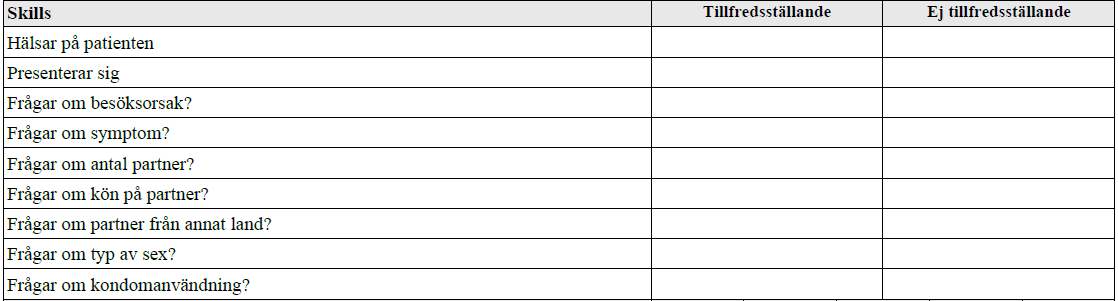
OBS! Vt17 skulle man även veta hur man tar ett klamydiaprov.
Från internetmedicin om provtagningen:
Kvinnor: vaginalprov, ibland tillsammans med urinprov.
Män: urinprov. Det är viktigt att den första portionen urin skickas för undersökning.
För att få ett tillförlitligt prov bör det gå minst en vecka efter smittexposition, tidigare vid symtom.
Handläggning klamydia (ht17-)
”Du arbetar på hälsocentral i en liten ort och du förväntas själv ta hand om en patient som testats positiv för genital klamydia. Kuratorn är den som smittspårar, men hen är sjuk och eftersom du vet vad som gäller gör du det i stället.
Din uppgift:
- Berätta för patienten hur du kommer att behandla,
- hur patienten ska förhålla sig och
- ”allt” du kommer att göra för att handläggningen ska bli korrekt.”

Tips på länkar:
- Internetmedicin om Klamydia https://www.internetmedicin.se/page.aspx?id=682#sc103545
- Här finner ni Smittskyddsläkarnas patientinformationsblad samt information till behandande läkare för olika infektionssjukdomar som innefattas av smittskyddslagen: https://slf.se/smittskyddslakarforeningen/smittskyddsblad/
Behandling: Doxycyklin 100 mg – 2 tabletter dag 1, 1 tablett dag 2-9.
Förhållningsregler:
- Du måste komma på återbesök om läkaren säger det.
- När du har klamydia får du inte riskera att smitta någon. Säkrast är att inte ha samlag tills behandlingen är färdig (10 dagar).
- Om du ändå har samlag måste du berätta för någon du har samlaget med att du har/kanske har klamydia OCH du måste använda skydd (kondom/femidom) om du har samlag innan din behandling är färdig.
- Om du har fått en förhållningsregel som du tycker är fel, kan du ta kontakt med smittskyddsläkaren i ditt landsting.
Klamydia = allmänfarlig sjukdom som måste anmälas (till Sminet) och smittspåras enl. smittskyddslagen.
Partner, som har en pågående sexuell relation med indexpatienten, ska provtas och behandling ska övervägas redan i väntan på provsvar. Inga recept och ingen medicinering får ges till partner via indexpatienten.
Sekretess gäller – inga av de sexuella kontakter som patienten anger kommer att få veta vem patienten är, bara att de bör testa sig. Kontakter inom 12 mån efterhörs.
Hudförändringar (ht13) – bilder saknas
På denna station skulle man ange diagnos och behandling för de hudåkommor som bilderna (som ej ligger uppe) visade.
Reumatologi
Artrit-diagnostik – hudfynd (ht12-vt16)
”Du är AT-läkare på en vårdcentral
Patienten, 42 år, söker pga ledsmärtor och stelhetskänsla i flera leder sedan ett par månader. Heriditärt noteras att mor, 68 år, har psoriasis sedan unga år. I status finner du svullnad i markerade leder.
Du
- Kommentera vad du letar efter och varför!”
- Identifiera artitförändring(ar) på röntgenbilden! Kommentera var du letar och varför!

Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Psosiasis” och se filmen Psoriasis Ht 2016 under T8 Hud.
Exempel på förändringar på röntgen vid PsoA (edit: sett att dessa länkar förändrats. Tips: Googla bilder):
Synovitstatus 1 (vt13)
”Du är vik underläkare på reumatologklinik och träffar en person i yngre medelåldern där du starkt misstänker att han/hon kan ha reumatoid artrit.
1. Demonstrera på försökspersonen hur du kliniskt undersöker honom/henne för att avgöra om det föreligger synovit i:
- a. PIP-leder
- b. MCP-leder
- c. Handleder
- d. Kommentera vilka kliniska tecken på synovit du letar efter.
2. Visa och namnge en för RA typisk förändring på röntgenbilden.”
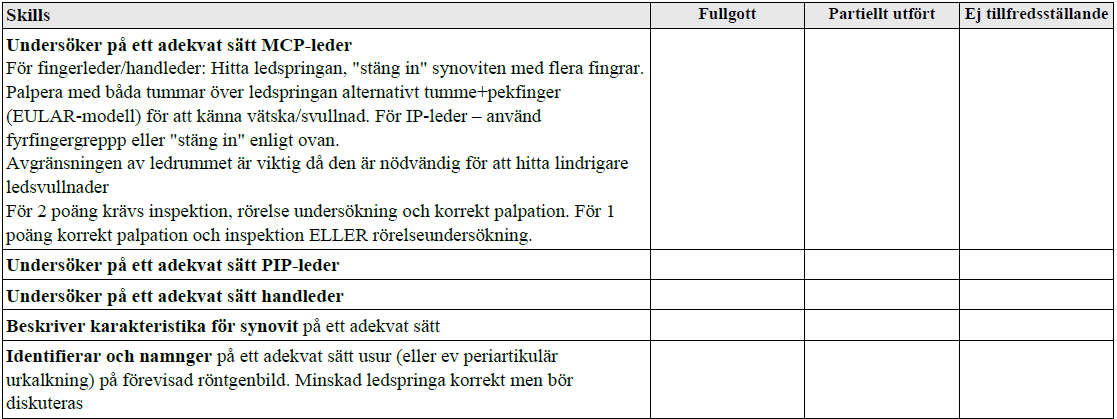
Se hur man palperar och kollar rörlighet i nästa bedömningsmall.
Röntgenbild på RA-hand (erosion = usur): https://www.pinterest.se/pin/368380444498064567/. Dessutom kan felställningar föreligga.
Synovitstatus 2 (ht15-ht18)
”Du är underläkare på en reumatologklinik och träffar en patient med misstänkt reumatoid artrit.
Studentens uppgift:
- Att beskriva muntligt kliniska tecken på en synovit för examinatorn.
- Att utföra ett ledstatus av handled och av mcp och pip-leder i syfte att söka identifiera synovit/synoviter.
- Att med enkla test undersöka funktionen/rörelseförmågan i handled och fingerleder.”

Misstänkt inflam. ryggsjkd (ht13-vt17)
”Du är underläkare på reumatologklinik och träffar en 26 årig person där du starkt misstänker att han/hon kan ha en inflammatoriska ryggsjukdom, dvs en spondartritsjukdom. 1. Ta anamnes för att avgöra om det finns fog för vidare utredning av inflammatorisk ryggsjukdom. Tänk på ryggvärkens karaktär samt andra symtom och kännetecken. 2. Kommentera varför du ställer dessa frågor OBS – använd riktade frågor!”
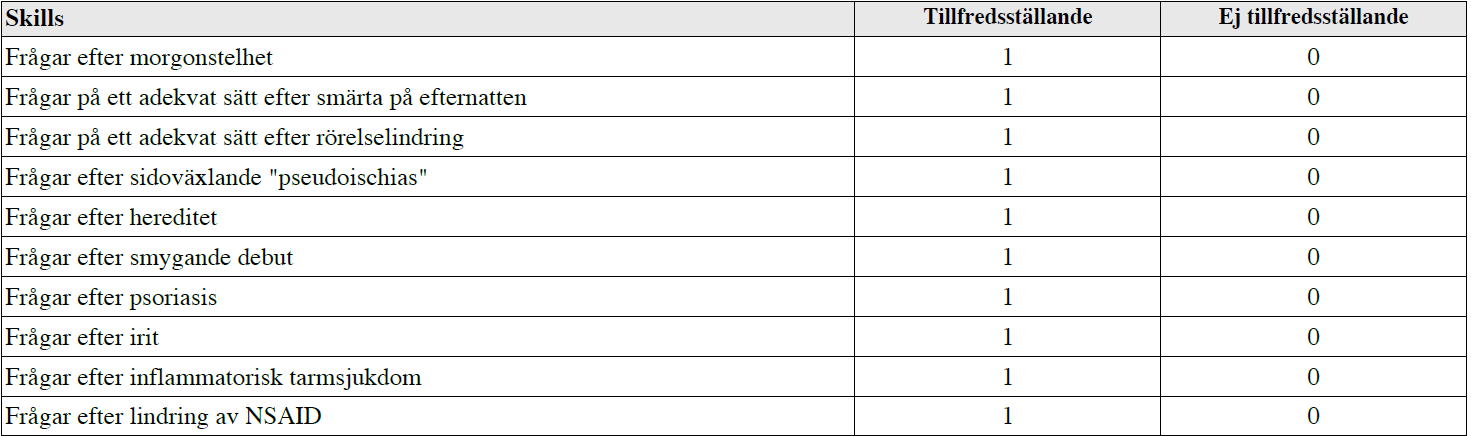
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på ”Spondylartriter” och se filmerna Spondylartriter del 1 och 2 under T8 Reumatologi.
Reumastatus x2 (ht17-)
”Rum med spelad patient. Du är underläkare på en reumatologklinik och träffar en patient som berättar att ena knät är svullet och att hen har ont i och känner sig stel i ryggen.
Uppgift:
- Att undersöka och beskriva hur ledstatus av en knäled går till för att söka påvisa en synovit
- Att visa och beskriva muntligt hur mätning av Schober test, flexion av ländryggen går till”
Patellardans: knäskålen tillbakafjädrar då den trycks in mot benet.
Radiologi/BFM
Intressanta filmer på Moodle för detta område:
– Sök i Umuplay på:
- ”Thorax” och se filmerna Introföreläsning del 1, 2 och 3 under T6 BFM
- ”Akut buk” och se filmerna Akut buk del 1 och 2 under T7 BFM (del 1 har röntgen-fokus efter 9-minuter någonting och sedan efter 33 min 40 s. Del 2 har rtg-fokus efter 9 min 15 s samt efter 25 min)
- ”Uroradiologi” och se filmerna Uroradiologi del 1 och 2 under T7 BFM
- ”Neuroradiologi” och se filmerna Introföreläsning Del 6 resp 7. Neuroradiologi 1 resp 2 under T6 BFM.
BFM – fall (ht18)
Bilddiagnostik på dator 2p per fråga
- Aneurysm i främre cirkulationen
- Bakre axellux
- Ascites (?)
- Pneumothorax, expansiv
- Armbågsfrakur
BFM – fall
”Vid den här stationen ska du ställa diagnos utifrån anamnes och tagna röntgenundersökningar samt svara på några följdfrågor.Ringa in rätt svar – endast ett alternativ per fråga.”
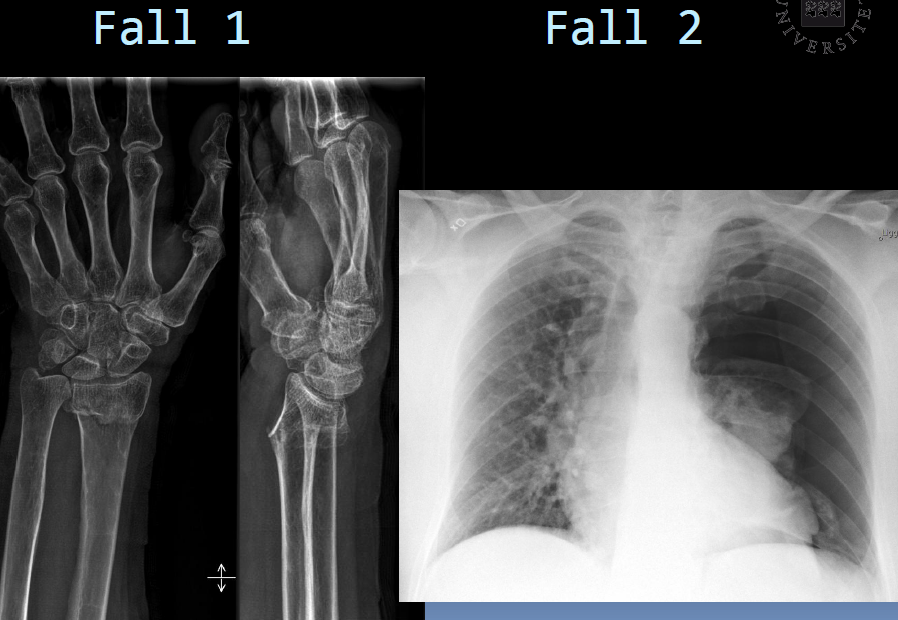
Fall 1
Kvinna i övre medelåldern som kommer till akuten efter ett fall med smärtor i handleden
1. Vad ger denna bild för diagnos? (2p)
- a) Scaphoideumfraktur
- b) Distal ulnafraktur
- c) Distal radiusfraktur
2. Vilken felställning har frakturen?
- a) Dorsalt öppen vinkelfelställning och radial kompression
- b) Volart öppen vinkelfelställning och radial kompression
- c) Dorsalt öppen vinkelfelställning
3. Hur skall radius ledyta normalt vara vinklad på en vuxen individ?
- a) Ca 10 grader volart
- b) Ca 25 grader volart
- c) Vinkelrätt mot radius diafys
Fall 2
Kraftigt allmänpåverkad patient med svår andnöd, ångestfylld med snabbt fallande blodtryck
4. Vad ger denna bild för diagnos?
- a) Pneumothorax
- b) Övertryckspneumothorax
- c) Atelektas
5. Vilken blir din åtgärd?
- a) Nålpunktion av pleura/pleuradränage
- b) Övertrycksventilation
- c) Hjärtmassage
6. Med vilken av nedanstående undersökningar gör du en snabb uppföljande kontroll?
- a) MR thorax
- b) Rtg pulm
- c) Lungscint
Svaren: 1) a – 0p, b – 0p, c – 2p 2) a – 2p, b – 1p, c – 1p 3) a – 2p, b – 0p, c – 0p, 4) a – 1p, b – 2p, c- 0p 5) a – 2p, b – 0p, c – 0p, 6) a – 0p, b – 1p, c – 0p
Andra rtg-bilder som kommit (bilder saknas)
Dessa har kommit tidigare (men bilder saknas på Moodle): Höftfraktur, handledsfraktur, axelluxation, fotledsfraktur, handanatomi.
Tips på länkar:
- Handens ben, bild (se även rtg under hand/handled nedan): https://www.google.se/search?tbm=isch&q=carpal+bones&spell=1&sa=X&ved=0ahUKEwifufiOgP7dAhWCBiwKHa9KDlMQBQg0KAA&biw=1396&bih=657&dpr=1.38
- Höftfrakturer, bra sida för röntgenlära (för muspekare över bilderna): https://www.radiologymasterclass.co.uk/tutorials/musculoskeletal/x-ray_trauma_lower_limb/hip_fracture_x-ray – OBS! i Sverige kallas frakturerna cervikal/collum-fraktur (vanligast hos äldre), pertrokantär och subtrokantär.
- Fotledsfrakturer, bra sida för röntgenlära: https://www.radiologymasterclass.co.uk/tutorials/musculoskeletal/x-ray_trauma_lower_limb/ankle_fracture_x-ray
- Hand-/handledsfrakturer, bra sida för röntgenlära (klicka next för mer): https://www.radiologymasterclass.co.uk/tutorials/musculoskeletal/x-ray_trauma_upper_limb/forearm_trauma_x-ray
- Axelluxationer, bra sida för röntgenlära: https://www.radiologymasterclass.co.uk/tutorials/musculoskeletal/x-ray_trauma_upper_limb/glenohumeral_joint_x-ray
Medicin (t6)
Misstänkt hjärtinfarkt (ht17)
”söker akut på vårdcentralen på grund av övergående bröstsmärtor.
Mottagningssköterskan har tagit:
- Blodtryck: 140/80
- Puls: 90
- Saturation: 96%
- Andningsfrekvens: 14
- Hjärtauskultation: Normala toner och inga blåsljud
- EKG: sinusrytm 70, helt normala komplex och STT regioner.
Din uppgift är att:
- Komplettera anamnesen avseende bröstsmärtorna
- Utifrån din sammanfattande bedömning av anamnes, EKG och status (se ovan) informera patienten om misstänkt diagnos och ta ställning till adekvat åtgärd
(Du ska inte göra status på denna station)”

Tilläggskommentar (bör dubbelkollas):
Ev. ska pat på vårdcentral även få syrgas och nitroglycerin-spray till under transporten enl: https://www.internetmedicin.se/page.aspx?id=1081